Căutare
Căutare
Toate procedurile
Analiza detaliată
Analiza detaliată
 Edemul pulmonar acut este o condiție ameninţătoare de viaţă şi reprezintă una din cauzele frecvente de spitalizare.
Edemul pulmonar acut este o condiție ameninţătoare de viaţă şi reprezintă una din cauzele frecvente de spitalizare.
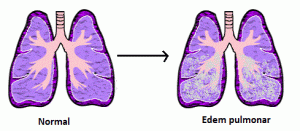
Cu alte cuvinte, în mod fiziologic, atunci când inspirăm, plămânii noștri se umpluți cu aer. Însă, în cazul unui edem pulmonar, plâmanii se vor umple cu fluide, ceea ce înseamnă că oxigenul inhalat nu poate ajunge în sange, pentru ca mai apoi să fie distribuit în tot organismul. Edemul pulmonar acut apare subit și poate cauza decesul, de aceea este important ca bolnavul să fie dus de urgență la spital. |
În edemul pulmonar acut cardiogen, principalul factor interesat este reprezentat de creşterea presiunii hidrostatice, pe când în edemul pulmonar acut non – cardiogen sunt afectaţi ceilalţi factori patogenici. Astfel, acumularea excesivă de lichid în interstiţiul pulmonar şi spaţiul alveolar duce la scăderea capacitaţii de difuziune cu hipoxie(aport insuficient de oxigen) şi apariţia dispneei.
Edemul pulmonar acut de cauză cardiogenă |
Edemul pulmonar acut de cauză non – cardiogenă |
1) Hipertensiunea venosă:
2) Hipertensiune capilară pulmonară cu presiune venoasă normală:
3) Hipertensiune arterială pulmonară acută:
|
1) Reducerea presiunii coloid osmotice a plasmei:
2) Tulburări ale pemeabilitaţii capilare:
3) Insuficienţa drenajului limfatic:
|
Cum am menționat, edemul pulmonar acut cardiogen poate apare în toate situaţiile în care presiunea în capilarul pulmonar creşte excesiv şi determină o creştere importantă a filtratului capilar care se acumulează iniţial interstiţial şi apoi intraalveolar.
Stenoza mitrală strânsă sau moderat strânsă sau boala mitrală cu predominenţa stenozei reprezintă a doua cauză importantă de edem pulmonar acut după insuficiența ventriculară stângă acută. În aceste situaţii, edemul pulmonar acut este favorizat de efort, infecţii respiratorii acute, tahicardii, tahiaritmii (cel mai frecvent, fibrilaţie atrială ) – situaţii în care se pierde pompa atrială.
Hipertensiunea venoasă pulmonară cu creşterea semnificativă a presiunii în capilarul pulmonar şi posibil edemul pulmonar acut se întâlnesc în tromboza venoasă pulmonară, fie idiopatică (boala veno – ocluzivă pulmonară), fie secundară unor condiţii patologice (lupus eritematos sistemic, neoplazii).
Mixomul atrial stâng sau tomboza masivă de atriului stâng sunt cauze mai rare de edem pulmonar acut, dar trebuie identificate întrucât sunt remediabile chirurgical.
O altă cauză frecventă a edemului pulmonar acut este reprezentată de tulburările de ritm cu frecvenţa ventriculară rapidă. În această situaţie, aritmia poate provoca edemul pulmonar acut doar dacă survine pe un cord afectat anterior (valvulopatie, ischemie, necroza miocardică acută, hipertrofie ventriculara stângă importantă de diferite cauze). Pierderea contribuţiei pompei atriale reprezintă momentul declanşării edemului pulmonar acut.
Există şi alte cauze mai rare de edem pulmonar acut, unele în care hipertensiunea capilară pulmonară evoluează cu presiune venoasă pulmonară normală (hipoxie, altitudine) sau cu hipertensiune arterială pulmonară (trombembolism pulmonar sau hipertensiune pulmonară primară sau prin eliberare de catecolamine).
Edemul pulmonar acut poate fi prima manifestare a unei cardiopatii stângi (infarct miocardic acut, insuficienţa valvulară acută, miocardita acută) sau foarte frecvent este precedată de alte forme de dispnee cardiacă. În toate situaţiile trebuie identificaţi factorii declanşatori şi favorizanţi a căror corectare este obligatorie.
Edemul pulmonar acut apare atunci când transvazarea de lichid din sânge în spaţiul interstiţial şi în unele cazuri în alveole depăşeşte întoarcerea lichidului în sânge şi drenajul limfatic al acestuia. Membrana alveolo – capilară reprezintă bariera dintre compartimentul sanguin (capilarele pulmonare) şi compartimentul gazos (aerul alveolar). Aceasta este alcatuită din trei straturi anatomice fiecare având caracteristici structurale diferite:
În mod normal, la acest nivel există un schimb permanent de lichide, coloizi şi solviţi dinspre patul vascular spre interstiţiu (aproximativ 500 ml pe zi). Acestea trec parţial în interstiţiu datorită unui gradient de presiune transmembranar favorabil la polul arterial al capilarului. Schimburile sunt reglate de:
Factori ce scot apa din vas |
Factori care ţin apa în vas |
|
|
Presiunea de filtrare fiind astfel rezultanta diferenţelor dintre presiunile antagoniste hidrostatice şi coloid – osmotice. Starea patologică apare astfel atunci când există o creştere netă a fluxului de lichid din sistemul vascular înspre spaţiul interstiţial.
Au un rol foarte important în îndepărtarea lichidului din spaţiul interstiţial, iar dacă, capacitatea de transport a căilor limfatice este depăşită apare edemul. Capacitatea de drenaj limfatic este foarte variată de la un individ la altul. În repaus la un individ normal este de aproximativ 20 ml pe oră, dar experimental s-a observat că poate ajunge până la 200 ml pe oră. Astfel, la creşteri acute ale presiunii capilare pulmonare edemul pulmonar se poate instala chiar la creșteri de >18 mmHg, dar dacă avem o creştere cronică a presiunii venoase pulmonare, sistemul limfatic pulmonar se hipertrofiază şi devine capabil să transporte cantitaţi mai mari de filtrate capilar, protejând astfel pulmonul de edem.
Interstiţiul pulmonar are două porţiuni: parte subțire (este o zona îngustă dintre capilar şi alveola, foarte hidrofobă; celulele endoteliale au joncţiuni foarte strânse care nu pot fi rupte; aici au loc schimburile O2 – CO2) și o parte groasă (este o zonă largă intens hidrofilă cu rol de rezervor; celulele endoteliale din această zonă au joncţiuni laxe; la acest nivel nu se fac schimburi).
Presiunea hidrostatică la polul arterial al capilarului pulmonar este de aproximativ 8 mmHg în clinostatism; presiunea coloid – osmotică care se opune acesteia este de aproximativ 25 mmHg. Pentru realizarea filtrării este necesară anularea diferenței de 17 mmHg. Presiunea hidrostatică interstiţială negativă de aproximtiv 11 mmHg în timpul respiraţiei şi ea coloid – osmotică de 6 mmHg, duc la realizarea unui gradient de presiune de filtrare mic, dar suficient pentru a permite trecerea lichidelor şi cristaloidelor în interstiţiu de-a lungul întregului ciclu respirator. Extravazatul astfel rezultat este vehiculat de limfă în cea mai mare parte, restul fiind resorbit la polul venos, unde presiunea hidrostatică intravasculară este mică. În ortostatism, filtrarea este redusă sau absentă la vârfuri şi crescută spre baze datorită acţiunii gravitaţiei asupra presiuni hidrostatice ( care este mică la vârfuri şi crescută spre baze). Presiunea hidrostatică interstiţială este foarte puţin influenţată de gravitaţie.
Creşterea uşoară şi tranzitorie a presiunii în capilarul pulmonar la pacienții cardiaci cu simptomatologie cronică în timpul efortului, nu duce la apariţia edemului. Dacă însă creşterea presiunii în capilarul pulmonar este importantă şi bruscă, edemul pulmonar acut se poate instala în câteva minute. Dacă avem un ventricul drept cu funcţie normală, edemul pulmonar acut se instalează mai uşor. Dacă avem însă insuficienţa cardiacă dreaptă şi hipertensiune arterială pulmonară, edemul pulmonar acut se produce mult mai greu. La fel în staza pulmonară cronică cu fibroza interstiţială, presiunea în capilarul pulmonar trebuie să crească la valori mari uneori 50 mmHg pentru a se produce edemul pulmonar acut, dar şi regresia se face mult mai încet.
Ca urmare a afectării hematozei se perturbă şi echilibrul acido – bazic: iniţial apare hipoxemie şi hipocapnie (prin hiperventilaţie şi datorită capacitaţii de difuziuni mai mari a dioxidului de carbon), dar în formele severe hipoventilaţia alveolară duce la hipercapnie cu acidoză respiratorie.
Modificările cardiace se asociază celor respiratorii şi acido – bazice. Prin stimulare simpatică excesivă creşte inotropismul (proprietatea miocardului de a se contracta) – în limitele rezervei existente, apare tahicardie sau aritmii. Tot datorită hiperstimulării simpatice apar şi sudoraţie excesivă profuză, paloare tegumanetară (prin vasoconstricţie periferică), şi creşterea valorilor tensionale. Creşterea desaturării hemoglobinei în periferie explică cianoza.
 Dispneea intensă cu instalare acută este simptomul dominant. Pacientul este polipneic (frecvenţa respiratorie este de aproximativ 30 – 40 pe minut), are senzaţia de sufocare, cu sete intensă de aer, este anxios. Adopta o poziţie specifică pentru a ameliora dispneea (stă aşezat cu picioarele atârnate, nu tolerează decubitul dorsal). Sunt folosiţi muşchii respiratori accesori (cu retracţia inspiratorie a foselor supraclaviculare şi spaţiilor intercostale). Tusea irititativă iniţial ulterior productive cu spută abundentă, aerată, spumoasă asemănătoare cu albuşul de ou bătut, uneori rozată. În cazuri severe poate avea şi aspect sanghinolent. Bolnavul este anxios, agitat, transpirat, cu tegumente palide şi reci, cu cianoză la nivelul extremitaţilor şi buzelor. Aceste semne şi simptome se datorează hipereactivitaţii simpatice şi afectării schimburilor gazoase pulmonare, cu desaturare periferică excesivă.
Dispneea intensă cu instalare acută este simptomul dominant. Pacientul este polipneic (frecvenţa respiratorie este de aproximativ 30 – 40 pe minut), are senzaţia de sufocare, cu sete intensă de aer, este anxios. Adopta o poziţie specifică pentru a ameliora dispneea (stă aşezat cu picioarele atârnate, nu tolerează decubitul dorsal). Sunt folosiţi muşchii respiratori accesori (cu retracţia inspiratorie a foselor supraclaviculare şi spaţiilor intercostale). Tusea irititativă iniţial ulterior productive cu spută abundentă, aerată, spumoasă asemănătoare cu albuşul de ou bătut, uneori rozată. În cazuri severe poate avea şi aspect sanghinolent. Bolnavul este anxios, agitat, transpirat, cu tegumente palide şi reci, cu cianoză la nivelul extremitaţilor şi buzelor. Aceste semne şi simptome se datorează hipereactivitaţii simpatice şi afectării schimburilor gazoase pulmonare, cu desaturare periferică excesivă.
Examenele de laborator uzuale sunt obligatorii (hemoleucogramă, uree, creatinina, ionograma, transaminaze hepatice). Markerii de necroză miocardică pot fi efectuaţi în special când se suspectează drept cauză a edemului pulmonar acut infarctul miocardic acut (CK, CK – MB, LDH, TGO, mioglobina, troponina).
Gazometria sanguină: metoda ASTRUP. Echilibrul acido – bazic efectuat din sângele arterial evidenţiază acidoza (pH scăzut) cu hipoxemie (paO2 scăzut sub 70 mmHg) şi hipercapnie (paCO2 crescut) în funcţie de gravitatea edemului pulmonar acut.
Este un test non – invaziv, obligatoriu poate oferi informaţii privind tulburări de ritm (fibrilaţie atrială, flutter atrial), tulburări de conducere (bloc atrioventricular, bloc de ram drept sau stâng) sau modificări ischemice (infarct miocardic acut, modificări ischemice cronice), semn de hipertrofie ventriculară.
2) Radiografia pulmonară
Aceasta evidenţiază fie un cord normal sau mai frecvent modificări ale siluetei cardiace (cardiomegalie), semne de edem interstiţial şi alveolar. Se pot evidenţia vase dilatate în hil, cu margini estompate şi desen peribronhovascular accentuat în special în câmpurile pulmonare inferioare şi medii. Apare de asemenea redistribuţia fluxului sanguin către zonele pulmonare superioare. Aspectul caracteristic este cel de aripi de fluture. Poate fi de asemenea prezent şi revărsat lichidian pleural.
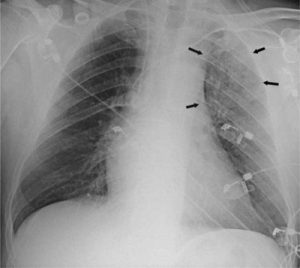
Radiografia toracică la un pacient cu edem pulmonar acut
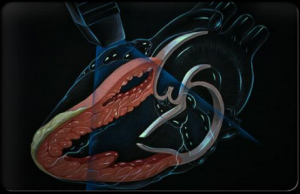 Aceasta este un alt mijloc de investigaţie non – invaziv care poate pune în evidenţă posibile cauze ale edemului pulmonar acut şi modificări la nivelul cordului care să ne orienteze către originea edemului pulmonar acut. De exemplu, pot fi evidenţiate modificări de cinetică parietală sugestivă pentru ischemie cronică sau acută. Îngroşarea pereţilor miocardici (hipertrofierea) poate sugera un trecut hipertensiv îndelungat. Modificările valvulare se pot evidenţia de asemenea (stenoza, insuficienţa eventual vegetaţii la nivel pânzei valvulare sugestive de endocardită, ruptura aparatului valvular). Pot fi puse în evidenţă formaţiuni tumorale (mixom atrial) sau trombi cavitari.
Aceasta este un alt mijloc de investigaţie non – invaziv care poate pune în evidenţă posibile cauze ale edemului pulmonar acut şi modificări la nivelul cordului care să ne orienteze către originea edemului pulmonar acut. De exemplu, pot fi evidenţiate modificări de cinetică parietală sugestivă pentru ischemie cronică sau acută. Îngroşarea pereţilor miocardici (hipertrofierea) poate sugera un trecut hipertensiv îndelungat. Modificările valvulare se pot evidenţia de asemenea (stenoza, insuficienţa eventual vegetaţii la nivel pânzei valvulare sugestive de endocardită, ruptura aparatului valvular). Pot fi puse în evidenţă formaţiuni tumorale (mixom atrial) sau trombi cavitari.
Ecografia cardiacă se face în urgenţă în caz de suspiciune a unei regurgitări valvulare acute, disecţie de aorta şi la cei la care nu există un factor precipitant evident. În rest, este recomandată după stabilizare la toţi pacienţii.
Aceasta se realizează la pacienţii cu infarct miocardic acut care au indicație.
Aceasta certifică cu specifitate înaltă originea cardiogenă a edemului pulmonar acut prin determinarea presiunii capilare pulmonare blocate de peste 25 mmHg la pacienţii fără creşteri anterioare ale presiunii în capilarul pulmonar sau peste 30 mmHg la cei cu creştere cronică a presiunii în capilarul pulmonar.

Cateterul Swan – Ganz
Diagnosticul edemului pulmonar acut se face pe baza simptomatologiei și a examenului clinic obiectiv şi investigațiilor paraclinice. Datele examenului fizic, cardiac şi pulmonar coroborate cu elementele de istoric ce atesta o afecţiune cardiacă ce poate induce o disfuncţie ventriculară stângă acută sau hipertensiune venoasă pulmonară orientează diagnosticul către edem pulmonar acut, care va fi ulterior confirmat prin investigaţii paraclinice imagistice şi de laborator.
În edemul pulmonar non – cardiogen, din istoric lipseşte evenimentul cardiac acut, fiind prezente celelalte situaţii caracteristice (infecţii, toxice, substanţe străine circulante – venin şarpe, endotoxine bacteriene, aspirare conţinut gastric acid etc).
În cazurile uşoare sau la debutul edemului pulmonar acut, mai ales la pacienţii fără antecedente cardiace, edemul pulmonar acut poate fi confundat cu astmul bronşic, dacă există bronhospasm asociat şi expectoraţia este necaracteristică. În astmul bronşic, de obicei există un istoric sugestiv, ralurile sunt difuze, fără raluri umede bazale, examenul cordului este normal, fără sufluri, fără galop sau tahiaritmie. În cazurile neclare, radiografia pulmonară tranşează diagnosticul, neexistând imagini de edem interstiţial şi alveolar.
Dacă însă diagnosticul clinic este incert, iar proba radiologică nu se poate efectua, nu se administrează morfina sau amine simpatomimetice (cu efect arteriolo – constrictor sistemic), ci Aminofilina şi Nitroglicerina, aceasta din urma neavând nici un efect pe astmul bronşic, dar ameliorând dispneea din edemul pulmonar acut de cauză cardiogenă.
În embolia pulmonară masivă, dispneea severă este pe primul plan, însă se asociază tahicardie, tahiaritmii, hipotensiune arterială, creând astfel confuzii cu edemul pulmonar acut. La ascultația pulmonară nu sunt raluri şi pot fi prezente semne de insuficienţă dreaptă acută sau şoc cardiogen. Prezenţa trombozei venoase profunde sau a unor factori de risc trombogeni, asociat cu examenul electrocardiografic şi radiologic tranşează adesea diagnosticul.
Tratamenul edemului pulmonar acut trebuie instituit de urgenţă, cât mai precoce, evoluţia către remisiune spontană fiind improbabilă, dar nu imposibilă. Cel mai adesea starea bolnavului se agravează rapid, astfel încăt măsurile terapeutice trebuie instituite încă de la domiciliu.
Obiectivele imediate ale tratamentului edemului pulmonar acut de cauză cardiogenă sunt:
Măsurile terapeutice pot fi împărţite în măsuri cu caracter general (nespecifice) şi măsuri relative specifice pentru unele cazuri particulare de edem pulmonar acut.
Poziţia bolnavului cu toracele ridicat şi picioarele atârnânde – scade întoarcerea venoasă, facilitează expectoraţia şi permite o respiraţie mai uşoară. La bolnavul în şoc ridicarea excesivă a toracelui poate însă agrava hipoperfuzia cerebrală. Dacă edemul alveolar inundă şi căile respiratorii bolnavul trebuie aspirat.
Oxigenoterapia este utilă în orice formă de edem pulmonar acut, dar devine esenţială în cazul în care paO2 scade sub 70 mmHg. Se administrează oxigen 100% pe mască sau sonda endonazală, continuu cu un debit de 6 – 8 litri pe minut, în scopul de a creşte saturaţia peste 90%. Dacă însă edemul pulmonar acut survine la un pacient cunoscut cu BPOC (bronhopneumopatie obstructivă cronică) oxigenul se administrează cu debit scazut 1 – 2 litri pe minut, în barbotor se preferă să existe ¾ apa si ¼ alcool, acesta având un efect anti-spumigen prin scăderea tensiunii superficiale a secreţiilor, uşurând astfel eliminarea lor.
Dacă bolnavului rămâne critic şi există dezechilibru acido – bazic sever, bolnavul trebuie intubat şi ventilat cu presiune intermitent pozitivă, folosindu-se un amestec de aer – oxigen (60% oxigen). Indicaţiile pentru ventilaţie mecanică sunt:
Acestea sunt folosite în tratamentul edemului pulmonar acut cardiogen. Morfina cu efecte centrale – reduce excitabilitatea centrului respirator şi anxietatea bolnavului, reduce travaliul respirator, creşte efectul simpatolitic periferic cu venodilataţie şi scăderea întoarcerii venoase periferice. Are ca efect şi un grad de arteriolo – dilataţie cu scăderea postsarcinii. Morfina hidroclorică în fiole de 20 mg se administrează intravenos în doze de 5 mg în 3 minute şi se poate repeta dacă nu s-a obţinut efectul dorit la intervale de 15 minute de încă trei – patru ori.
Morfina este contraindicată la pacienţii obnubilaţi, comatoşi cu fenomene de oboseală respitaorie, inundaţie alveolară, bronhoplegie, hipotensiune marcată sau şoc, BPOC sau în caz de dubii diagnostice între criza severă de astmul bronşic şi edemul pulmonar acut de cauză cardiogenă. Mialginul în fiole de 100 mg, se poate administra în lipsa Morfinei, în doze de 25 mg intravenos. Are efect inferior din punct de vedere vascular şi efect emetizant mai mare. Mialginul are ca indicaţie majoră infarctul inferior datorită efectului vagolitic crescut.
Efectele adverse ale opiaceelor sunt importante şi trebuie urmărite şi prevenite: hipotensiune, depresie respiratorie, bradicardie, greaţă. Antidotul specific Morfinei este Naloxonul 0,4 – 0,5 mg intravenos sau Nalorfina.
Cele mai utilizate în tratamentul edemului pulmonar acut sunt diureticele de ansă, Furosemidul – fiole de 20 mg în doze de 20 – 60 mg intravenos, în funcţie de răspunsul pacientului. Ele sunt eficiente atât prin efectul diuretic direct cu scăderea volemiei şi consecutive a presiunii capilare pulmonare cât şi prin efectul morfin – like venodilatator cu scăderea congestiei pulmonare – efect ce se instalează înaintea celui diuretic (în 5 minute) – se explică astfel ameliorarea simptomatologiei înaintea apariţiei diurezei. Alte diuretice eficiente folosite sunt: Bumetanida (0,5 – 1 mg), Piretanida (12 – 36 mg).
Dozele de diuretice pot fi crescute, dar cu grijă pentru că diureza în exces poate duce la scăderea presiunii de umplere a ventriculului stâng cu scăderea debitului cardiac cu hipotensiune arterială şi şoc cardiogen. Hipopotasemia pe care o pot provoca diureticele de ansă poate induce aritmii cardiace atopice.
Acestea au devenit medicamente indispensabile în majoritatea edemelor pulmonare acute cardiogene, cu condiţia să nu existe hipotensiune arterială sau şoc compensate. De asemenea, nu trebuie folosite în edemul pulmonar acut cardiogen din stenoza aortică şi stenoza mitrală.
Venodilatatoarele scad întoarcerea venoasă, iar arterodilatatoarele scad rezistenţa la expulzia ventriculului stâng. Dozele prea mari provoacă scăderea debitului cardiac şi hipotensiunea arterială periculoasă. Dintre venodilatatoare, Nitroglicerina este cea mai utilizată pe cale sublinguală sau intravenoasă. Sublingual, se administrează tablete de 0,3 – 0,5 mg, doză care se poate repeta de două – trei ori la intervale de zece minute. Efectul poate fi favorabil în edemul pulmonar acut la debut (eventual asociate cu un diuretic). În administrarea intravenoasă ritmul perfuziei este de 20 – 30 micrograme pe minut, care se poate creşte la câte 5 minute până la 100 – 120 micrograme pe minut. În acest interval, se monitorizează constant tensiunea arterială şi administrarea se întrerupe dacă apare hipotensiune sau efectul scontat nu apare în 20 – 25 minute, recurgându-se la alt mijloc terapeutic.
Arteriolodilatatoarele pure (Urapidil, Diazoxid) se folosesc numai în edemul pulmonar acut hipertensiv, dar şi în acest caz efectul cel mai bun se obţine cu Nitroprusiatul de sodiu care prezintă o instalare rapidă a efectului şi cu durată scurtă – maxim 10 minute.
Digitala administrată intravenos se utilizează atât pentru efectul inotrop pozitiv, care este moderat (dar asociat celorlalte mijloace terapeutice poate fi decisive), cât şi pentru cel dromotrop negative, care este foarte important mai ales în unele tahiaritmii supraventriculare (fibrilaţie atrială, flutter atrial). De asemenea, este utilă în edemul pulmonar acut produs prin disfuncţie sistolică, forme de tahicardii supraventriculare, prin reintrare, digitala poate induce conversia la ritm sinusal. Bolnavii cu edem pulmonar acut şi stenoză mitrală asociată cu fibrilaţie atrială cu alură ventriculară rapidă, beneficiază în special de acest tratament. Însă administrarea de digitală nu este indicată la bolnavii cu edem pulmonar acut, la bolnavii cu stenoză mitrală în ritm sinusal, deoarece creşte congestia pulmonară prin creşterea forţei de contracţie a ventriculului drept.
Digitala are efecte inotrop pozitive nesatisfăcătoare la bolnavii cu ritm sinusal şi şoc cardiogen asociat şi în doze uzuale creşte critic excitabilitatea miocardului ventricular la bolnavii cu edem pulmonar acut şi infarct miocardic acut, miocardită acută sau unele cardiomiopatii. La digitalizaţii cronici sau la bolnavii cu hipoxie severă, acidoză sau ischemie activă trebuie avută în vedere întotdeauna toxicitatea digitală actuală sau potențială.
În tratamentul edemului pulmonar acut se alege un preparat cu acţiune rapidă şi administrare intravenoasă, Digoxinul (instalarea efectului în 15 – 25 minute, efectul maxim 1 ½ – 3 ore), Deslanozidul sunt tonicele cardiace de prima alegere în tratamentul edemului pulmonar acut. În funcţie de situaţie prima doză poate fi jumătate din prima doză completă teoretică medie (15 micrograme / kg corp pentru Digoxin), urmând ca doza completă sau optimă pentru circumstanţa dată să fie atinsă în orele sau zilele urmatoare. În practica medicală, se administrează Digoxin 0,25 mg intravenos la 4 ore, până la o doză totală de 1 mg / zi sau până la ameliorarea clinică evidentă şi controlul frecvenţei cardiace.
Agenţii inotrop pozitivi administraţi în perfuzie intravenoasă sunt mai eficienţi decât digitalicele, cu care se pot asocia, în edemul pulmonar acut prin insuficienţa contractilă a ventriculului stâng însoţit de şoc cardiogen sau în edemul pulmonar acut din infarctul miocardic acut. Dacă există hipotensiune arterială sau şoc cardiogen se utilizează un agent inotrop pozitiv cu acţiune arterioconstrictoare, Dopamina în doze mici de 4 – 5 micrograme / kg / min.
Dacă însă nu există hipotensiune arterială este de preferat Dobutamina în doze de 5 – 15 micrograme / kg / min, cu efect inotrop puternic sau foarte rar Amrinona sau Milrinona (inhibitori de fosfoesteraza cu efect inotrop, dar şi arteriodilatator). Dopamina se poate asocia cu Dobutamina sau inhibitori de fosfodiesteraze, efectele inotrop pozitive sumându-se, iar cele arteriale periferice putând fi modulare în funcţie de situaţie.
Un alt medicament folosit intravenos este Aminofilina (3 – 5 mg / kg corp în 10 minute, urmată eventual de 0,5 mg / kg / oră). Este utilă în caz de edem pulmonar acut hemodinamic însoţit de bronhospasm asociat cu boala pulmonară obstructivă cronică şi în caz de diagnostic incert de edem pulmonar acut hemodinamic sau astm bronşic. În plus, Aminofilina favorizează diureza, scade moderat hipertensiunea pulmonară şi are efect minim inotrop pozitiv, dar dozele prea mari în condiţii de acidoza şi hipoxie pot fi aritmogene.
O scădere rapidă a întoarcerii venoase poate fi obţinută prin aplicarea de garouri la o presiune puţin sub cea sistolică la rădăcina a trei din cele patru membre, cu rotarea lor la intervale de 15 – 20 minute, dar Nitroglicerina are efecte mai bune şi mai rapide. Scăderea volemiei prin flebotomie – flebopuncţie şi evacuarea a 300 – 500 ml sânge are utilitate mai ales în edemul pulmonar acut hipertensiv, mai ales în ambulator, în spital fiind preferat tratamentul medicamentos.
La bolnavii care nu se ameliorează sub tratamentul convenţional, se impune monitorizarea hemodinamică cu sonda Swan – Ganz şi dirijarea tratamentului după parametrii hemodinamici. De asemenea, ventilaţia mecanică devine necesară dacă survine oboseala muşchilor respiratori (dispariţia respiraţiei abdominale) sau se produce hipoventilaţie alveolară cu hipercapnie (paCO2 > 60 – 70 mmHg), urmată de obnubilare şi comă. Presiunea pozitivă intermitentă realizată de ventilator creşte amplitudinea respiraţiei şi reduce filtrarea capilară, dar poate scădea critic întoarcerea venoasă şi consecutiv debitul cardiac sau poate produce leziuni pulmonare mecanice (pneumotorax sau pneumomediastin). Ventilaţia mecanică în edemul pulmonar acut trebuie folosită numai în servicii specializate de terapie intensivă supravegheată de un medic specialist cardiolog şi specialist ATI.
Acesta apare oricând în cursul evoluţiei sale şi poate fi insoţit de sindrom de debit mic, şoc cardiogen sau aritmii grave. Mecanismele producerii sunt de asemena diverse: infarct miocardic acut întins, tahiarimii, complicaţii mecanice, extensia infarctului. Când edemul pulmonar acut este expresia unei insuficienţe de pompă, pe lângă măsurile de tratament convenţional (oxigenoterapie, diuretice, Dopamină cu sau fară Dopamină, perfuzie intravenoasă cu Nitroglicerină), este adesea necesar tratament trombolitic, balon de contrapulsaţie aortică, angioplastie coronariană percutană sau chiar intervenţie chirurgicală (de exemplu, în rupturi de pilier). Monitorizarea hemodinamică cu sonda Swan – Ganz este obligatorie în edemul pulmonar acut din infarctul miocardic acut care nu răspunde la tratamentul convenţional.
Acesta necesită în primul rând reducerea valorilor tensionale până la un nivel care să nu afecteze critic perfuzia cerebrală, coronariană şi renală. Cel mai eficient mijloc este administrarea intravenoasă de Nitroprusiat de sodiu sau de excepţie arteriodilatatoare (Diazoxid). Nitroprusiatul de sodiu se administrează în doze de 1 – 10 mg / kg / min, debutul acţiunii fiind instantaneu cu vârf de activitate la 1 – 2 minute şi durată totală a acţiunii de 10 minute.
Acestea necesită corecţia rapidă şi imediată a acesteia. În situaţii critice cu deteriorare hemodinamică şi edem pulmonar acut (flutter atrial cu conducere 1:1 sau 2:1, tahicardie ventriculară sau tahicardie supraventriculară cu colaps cardiovascular, fibrilaţie atrială cu alura ventriculară foarte rapidă), dacă nu există contraindicaţii (toxicitate digitalică) şocul electric extern sincron trebuie întotdeauna încercat. Rezultatele sunt spectaculoase cu condiţia ca afecţiunea cardiacă subiacentă să nu fie severă.
În situaţii care permit sau dacă electroconversia este contraindicată se recurge la medicaţie antiaritmică fără efect inotrop negativ, sau cu efect negativ minim. În caz de bradiaritmie severă cu edem pulmonar acut, necontrolată medicamentos (diuretice, vasodilatatoare, perfuzie intravenoasă cu Izoprenalină) poate fi necesar implantarea temporară sau permanentă de stimulator endocavitar.
Acesta este cel mai adesea expresia unei complicaţii ce afectează brusc funcţia cordului stâng şi agravează hipertensiunea venocapilară pulmonară: ischemie miocardică (dureroasă sau silenţioasă), tulburări de ritm cu frecvenţa ventriculară rapidă, medicaţie cu efect inotrop negative, infecţie respiratorie, trombembolism pulmonar. Tratamentul edemului pulmonar acut se face în aceste situaţii după protocoale convenţionale la care se adaugă măsurile terapeutice specifice fiecarei situaţii. După regresia edemului pulmonar acut este obligatorie explorarea completă a statusului cardiac anatomic şi funcţional, în vederea instituirii unui tratament de fond de durată curativ şi profilactic, medical sau / şi chirurgical.
Edemul pulmonar acut de cauză non – cardiogenă se caracterizează prin dispnee paroxistică cu semne radiologice ce atestă acumularea de fluid alveolar şi eventual semnele bolii pulmonare cauzale, fără dovezi hemodinamice care să ateste o etiologie cardiacă (presiunea din capilarul pulmonar > 18 mmHg). Ca şi în cazul edemului pulmonar acut cardiogen, acumularea de fluid în spaţiul alveolar duce la scăderea capacitatii de difuziune, hipoxemie şi hipercapnie. Nu există măsuri terapeutice specifice care să corecteze permeabilitatea anormală în detresa respiratorie.
Tratamentul se referă la măsurile suportive care să menţină funcţiile celulare şi metabolice: ventilaţie mecanică, antibioterapie, nutriţie adecvată, monitorizare hemodinamică. Pentru a putea aplica tratamenul corespunzator este necesar să cunoaştem modificările echilibrului acido – bazic şi al gazelor sanguine. Dacă are hipoxemie (paO2 < 50 mmHg), fără hipercapnie se poate administra oxigen simplu pe sonda nazală sau mască. Dacă gradul hipoxemiei este mai mare sau nu poate fi menţinut în jur de 60 mmHg sub administrare de oxigen este necesară intubarea orotraheală şi ventilaţie mecanică. Dacă are hipercapnie şi acidoză este necesară încă de la început ventilaţia asistată, pentru a asigura o hematoză optimă.
Tratamentul medicamentos al sindromului de detresă respiratorie acută este centrat pe eliminarea inflamaţiei cu: corticosteroizi, antioxidanţi, ketoconazol, antiinflamatoare nesteroidiene, prostaglandina E surfactant exogen, pentoxifilin, dar aceste medicamente nu conferă un beneficiu cert de supravieţuire. Oxidul nitric reduce presiunea arterială pulmonară şi şuntul intrapulmonar, creşte paO2 şi nu modifică tensiunea arterială şi debitul cardiac la pacienţii cu sindromul de detresă respiratorie acută.
Prognosticul bolnavilor cu sindromul de detresă respiratorie acută s-a îmbunătăţit mult în ultimii ani cu scăderea mortalitaţii de la 60% la aproximativ 30 – 40%, pacienţii care depaşesc acest episod recuperează funcţia pulmonară cu toleranţa la efort rezonabilă la reevaluarea la un an.
Dacă edemul pulmonar acut persistă, presiunea la nivelul arterei pulmonare creşte şi retrogradează în ventriculul drept cu apariţia treptată a insuficienţei ventriculare drepte. Acesta are un perete slab dezvoltat comparativ cu ventriculul stâng şi nu poate face fată unor presiuni mari de ejecţie. Atfel, presiunea creşte şi la nivelul atriului drept ulterior retrograde cu apariţia stazei venoase manifestată la diferite compartimente: edeme la nivelul membrelor inferioare, ascita, sindrom lichidian pleural.
Când nu se intervine promt cu măsuri terapeutice adecvate, edemul pulmonar acut poate fi fatal. Deşi uneori, în ciuda tratamentului corect condus nu se poate ameliora situaţia pacientului ajungându-se la exitus. Prognosticul pacientului depine de statusul cardiac şi pulmonar al pacientului dinaintea dezvoltării edemului. Suprainfecţia pulmonară poate fi o complicaţie redutabilă care duce la exitus.
Educaţia sanitară a bolnavului cu edem pulmonar acut este un proces continuu individualizat fiecărui pacient, prezentându-i-se la timpul potrivit şi pe înţelesul lui prognosticul pe termen scurt şi intenţia noastra de a modifică factorii de risc şi stil de viaţă. Este esenţial să ne dăm seama că educarea pacientului va duce la o aderare mai bună a acestuia la tratament şi a prognosticului de reducere a factorilor de risc. Chiar sugestiile despre efort fizic, reducerea fumatului, alimentaţia sănătoasă, vor avea asupra pacientului efecte benefice. Un bolnav informat va întelege mai bine deciziile terapeutice şi îşi va exprima preferinţele care sunt o componentă importantă în decizia terapeutică.
a) Trebuie să determine gradul de întelegere a bolnavului.
b) Să cerem bolnavului să ne spună ce informaţii doreşte despre boala sa.
c) Folosirea personalului adecvat pentru educarea bolnavului, deoarece medicul nu are timp să facă acest lucru. Este bine să formăm educatori de sănătate specializaţi ca cei în boli cardiovasculare şi diabet zaharat.
d) Dezvoltarea unui plan cu fiecare pacient privind purtarea de discuţii din timp în timp, încercând să depăşim barielele de limbaj, folosind factori clinici relevant şi suportul social.
e) Cuprinderea în programul educaţional a membrilor din familia bolnavului. Multe modificări de dieta ale bolnavului trebuie explicate persoanei care pregateşte în mod nemijlocit masa. Eforturile de a încuraja să renunţe la fumat, scădere în greutate, creşterea activităţii fizice trebuie făcută şi de alţi membrii ai familiei care pot întării mesajul şi benefecia de participarea la acest program.
f) La intervale regulate bolnavului trebuie reamintite aceste măsuri şi bolnavul trebuie să fie mereu felicitat de progresele făcute.

Bronhopneumopatia cronica obstructiva (BPOC)

Sindromul de detresa respiratorie a nou-nascutului

Bronșita acută , Infectia cu citomegalovirus la copil , Infectii urinare la copii Răceala la copii

Despre pneumopatiile interstițiale difuze - noțiuni generale pentru identificarea acestor patologii

Despre pneumopatiile interstițiale difuze - noțiuni generale pentru identificarea acestor patologii

Despre pneumopatiile interstițiale difuze - noțiuni generale pentru identificarea acestor patologii

Despre pneumopatiile interstițiale difuze - noțiuni generale pentru identificarea acestor patologii
© Copyright 2025 NewsMed - Toate drepturile rezervate.