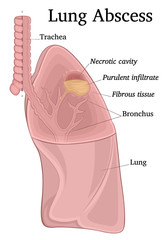
 Abcesul este o leziune inflamatorie localizată, cu necroză parenchimatoasă care realizează o cavitate cu conținut purulent. Acesta este consecința unei infecții cu germeni piogeni, de obicei anaerobi, care s-a produs fie în parenchimul pulmonar anterior indemn (abces primitiv sau primar), fie în cel afectat de o suferință preexistentă (abces pulmonar secundar). Abcesul pulmonar este o supurație mai mult sau mai puțin localizată (de obicei la nivelul unui segment pulmonar) spre deosebire de supurațiile difuze de tipul gangrenei pulmonare, care are caracter extensiv și afectează teritorii mari de parenchim (de regulă, depășește un lob pulmonar). Abcesul pulmonar primitiv este mai frecvent la bărbați, în aproximativ 70 % din cazuri, mai ales la cei cu vârste de 35 – 55 ani.
Abcesul este o leziune inflamatorie localizată, cu necroză parenchimatoasă care realizează o cavitate cu conținut purulent. Acesta este consecința unei infecții cu germeni piogeni, de obicei anaerobi, care s-a produs fie în parenchimul pulmonar anterior indemn (abces primitiv sau primar), fie în cel afectat de o suferință preexistentă (abces pulmonar secundar). Abcesul pulmonar este o supurație mai mult sau mai puțin localizată (de obicei la nivelul unui segment pulmonar) spre deosebire de supurațiile difuze de tipul gangrenei pulmonare, care are caracter extensiv și afectează teritorii mari de parenchim (de regulă, depășește un lob pulmonar). Abcesul pulmonar primitiv este mai frecvent la bărbați, în aproximativ 70 % din cazuri, mai ales la cei cu vârste de 35 – 55 ani.
Care sunt cauzele și cum apare abcesul pulmonar?
În era pre-antibiotică, majoritatea cazurilor de abces pulmonar erau o complicație a pneumoniei și aveau drept agent cauzal Streptococcus pneumoniae. În prezent, 90% din abcesele pulmonare sunt cauzate de bacterii anaerobe: Bacteroides, Fusobacterium nucleatum, Peptostreptococcus, Veillonella. Bacteriile aerobe frecvent asociate celor anaerobe în determinismul abcesului pulmonar sunt: Klebsiella pneumoniae, Pseudomonas aeruginosa, Streptococcus pyogenes, Staphylococcus aureus și, mai rar, Escherichia coli. În mod excepțional, unele specii de Actinomyces, Entamoeba histolytica sau Legionella pot cauza și ele abcese pulmonare.
Factorii favorizanți au rol important în apariția abcesului pulmonar și sunt reprezentați de:
- Frigul – acționează prin scăderea rezistenței generale a organismului și prin vasoconstricție locală care face posibilă exacerbarea agresiunii florei bacteriene;
- Existența unei surse de agenți infecțioși: sinuzite, tumori laringiene infectate, bronșite cronice, bronșiectazii, cancer suprainfectat;
- Suprimarea sau deprimarea mecanismelor de autoapărare locală prin stări de inconștiență (comă, anestezie, epilepsie, ebrietate), paralizie laringiană, tulburări de deglutiție (cancer esofagian, acalazia cardiei), intervenții chirurgicale toracice sau abdominale;
- Boli periodontale – acestea se asociază în proporție ridicată cu abcesul pulmonar. Din acest motiv un abces pulmonar la un pacient edentat presupune existența unei leziuni obstructive bronșice sau o embolie septică pulmonară;
- Existența unor stenoze bronșice tumorale, inflamatorii sau cicatriciale;
- Obstrucție mecanică prin cheaguri de sânge, puroi, fragmente tisulare care pot complica o extracție dentară sau amigdalectomia;
- Stări de carență a apărării generale antiinfecțioase legate de vârsta înaintată, debilitate, cașexie, diabet, alcoolism cronic, imobilizare prelungită.
Condiția predispozantă cea mai importantă pentru un abces pulmonar este aspirația. Din acest motiv, abcesul pulmonar este cel mai frecvent localizat în segmentul posterior al lobului superior drept, mai rar în cel stâng și în segmentul apical al lobilor inferiori.
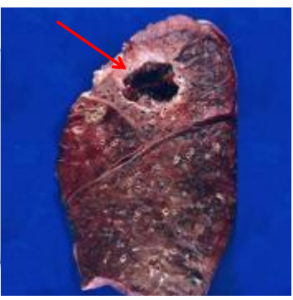 Abcesul pulmonar reprezintă un stadiu evolutiv relativ avansat al unui proces pneumonic. Procesul inflamator caracteristic condensării pneumonice capătă o pronunțată tendință spre necroză și ramolire, cu o bogată componentă exudativă. Abcesul pulmonar acut în faza sa inițială este o colecție purulentă, delimitată de țesut pulmonar densificat, inflamator. Dupa începerea evacuării masei tisulare necrozate și transformate purulent, rezultă o cavitate neoformată. Abcesul pulmonar este constituit din 3 elemente:
Abcesul pulmonar reprezintă un stadiu evolutiv relativ avansat al unui proces pneumonic. Procesul inflamator caracteristic condensării pneumonice capătă o pronunțată tendință spre necroză și ramolire, cu o bogată componentă exudativă. Abcesul pulmonar acut în faza sa inițială este o colecție purulentă, delimitată de țesut pulmonar densificat, inflamator. Dupa începerea evacuării masei tisulare necrozate și transformate purulent, rezultă o cavitate neoformată. Abcesul pulmonar este constituit din 3 elemente:
- membrana piogenă – constituită din: țesut necrotic în care se află resturi de parenchim pulmonar amestecate cu leucocite mai mult sau mai puțin alterate; depozite de fibrină, alveolită fibrinoasă și/sau purulentă, zone de țesut de granulație și fibroscleroză; vascularizația din perete este aproape constant afectată de tromboze;
- cavitate neregulată care conține puroi;
- reacție periferică parenchimatoasă.
Epiteliul bronșic este infiltrat şi edemaţiat. Lumenul bronşic este parţial obstruat şi acoperit cu secreţii purulente. Leziunile bronşice stenozante determină apariţia unor mecanisme de supapă ce balonizează abcesul. În stadiile avansate de evoluție, peretele abcesului este subţire şi are o marcată tendinţă la organizare fibroasă. În parenchimul pulmonar pericicatricial, apar tracţiuni şi decalibrări bronşice ce duc la apariţia bronşiectaziilor. Abcesul pulmonar poate fi unic sau mai rar multiplu. În forma gangrenoasă apar escare, sfaceluri și caverne. Procesul este extensiv, fără tendință de circumscriere, putându-se extinde de la un lob la altul.
Care este tabloul clinic din abcesul pulmonar?
Debutul abcesului pulmonar poate fi:
- subacut – cu manifestări de tip pseudogripal (febră sau stare subfebrilă, alterarea stării generale), având o durată de 7 – 10 zile;
- acut – fiind similar cu debutul unei pneumonii bacteriene acute (frison, febră, durere toracică, tuse iniţial fără expectoraţie apoi cu expectoraţie mucopurulentă);
- brutal – sugerează o pneumonie acută gravă, forma toxică, asociind rapid bronhoree purulentă abundentă și hemoptizii recurente;
- cu insuficiență respiratorie acută – atunci când supurația parenchimatoasă a erodat pleura viscerală și s-a extins la spațiul pleural realizând astfel un piopneumotorax spontan secundar.
În perioada de stare a abcesului pulmonar se disting 3 faze anatomo – clinice și anume:
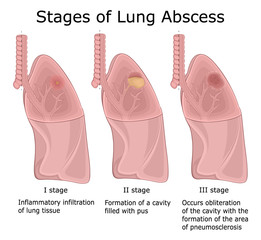 1) Faza de constituire a abcesului:
1) Faza de constituire a abcesului:
- corespunde clinic unei pneumonii acute cu sindrom de condensare;
- stare subfebrilă ce poate evolua până la o stare febrilă (39 – 40°C) în faza de abces constituit; febra are caracter neregulat, curba termică având o evoluţie inversă faţă de cea a expectoraţiei mucopurulente;
- tuse şi expectoraţie mucopurulentă în cantitate redusă, nefetidă; după câteva zile tusea devine mai frecventă, apar accese prelungite și sputa piohemoragică.
2) Faza de deschidere în bronhii:
- are loc după 5 – 15 zile de evoluţie;
- respiraţia bolnavului devine urât mirositoare – halenă fetidă;
- expectoraţia purulentă creşte cantitativ (100 – 500 ml pe zi) și este fetidă;
- evacuarea poate fi: unică – evacuare masivă de puroi (vomică); vomica fracţionată – evacuare după accese repetate de tuse la intervale relativ egale (20 – 40 ml pentru fiecare episod).
- după eliminarea puroiului febra scade, iar starea generală se ameliorează.
3) Faza de drenare a cavităţii supurate:
- astenie fizică, paloare, transpiraţii, inapetenţă, stare febrilă sau subfebrilă;
- expectoraţie purulentă în cantitate variabilă (10 → 400 ml pe zi);
- hemoptizii frecvente.
Examenul clinic obiectiv al bolnavului arată o stare de nutriție deficitară, paloare tegumentară. La examenul aparatului respirator, se poate decela o zonă de condensare cu submatitate, frecături pleurale, raluri crepitante și subcrepitante. Bolnavul poate prezenta hipocratism digital în cazul abceselor pulmonare vechi sau poate regresa odată cu vindecarea abcesului. Per ansamblu semnele fizice ale abcesului pulmonar sunt necaracteristice.
Care sunt investigațiile paraclinice utile în abcesul pulmonar?
I) Explorări de laborator
- leucocitoză (> 20.000/mm3) cu neutrofilie;
- anemie secundară procesului infecţios cronic;
- examen de spută: conține leucocite alterate (puroi), fibre elastice (absente în sputa bronşiectaticului), germeni anaerobi la examenul bacteriologic;
- VSH (viteza de sedimentare a hematiilor), fibrinogen și CRP (proteina C reactivă) crescute;
- hemoculturile pot fi pozitive (dacă sunt recoltate înaintea antibioterapiei);
- în cazul în care un abces pulmonar se complică cu un empiem, poate fi utilă şi analiza bacteriologică a lichidului pleural.
II) Explorări imagistice
a) Radiografia toracică
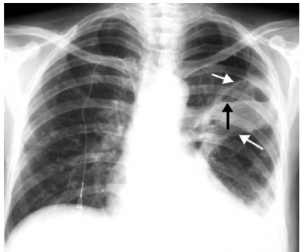 Datorită evoluţiei relativ subacute a bolii, aspectul radiologic poate fi diferit în funcţie de stadiul de evoluţie al abcesului pulmonar. Uneori, este deseori necesară repetarea radiografiei toracice pentru a surprinde evoluţia abcesului şi pentru a evalua eficacitatea tratamentului. Apariţia imaginii radiologice tipice de cavitate cu nivel hidro-aeric poate fi întâlnită la 7 – 10 zile de la debut.
Datorită evoluţiei relativ subacute a bolii, aspectul radiologic poate fi diferit în funcţie de stadiul de evoluţie al abcesului pulmonar. Uneori, este deseori necesară repetarea radiografiei toracice pentru a surprinde evoluţia abcesului şi pentru a evalua eficacitatea tratamentului. Apariţia imaginii radiologice tipice de cavitate cu nivel hidro-aeric poate fi întâlnită la 7 – 10 zile de la debut.
În faza de constituire
|
Cavitate cu nivel hidro-aeric
|
- opacitate intensă, slab delimitată, cu formă aproximativ rotundă, care ocupă un segment sau un lob pulmonar;
- plămânul drept este mai frecvent afectat;
- localizarea favorită pentru abcesul pulmonar este segmentul superior al lobului inferior sau segmentul posterior al lobului superior;
- evoluția rapidă a unei imagini de condensare pulmonară spre o cavitate sugerează și infecție cu germeni anaerobi;
- în ultimele cazuri, se decelează și revărsat lichidian care în cazul abcesului pulmonar este empiem pleural.
|
- aspectul tipic al abcesului pulmonar;
- cavitate cu perete relativ gros, uşor neregulat;
- formă ovoidală sau sferoidală;
- dimensiuni variabile;
- uneori este vizibilă bronhia de drenaj.
|
b) CT (computer tomografia) pulmonar
- aduce imformații utile privind localizarea și dimensiunile abcesului;
- permite diferenţierea între un abces pulmonar periferic şi un empiem pleural latero – toracic cu nivel hidro-aeric prin fistulă bronho – pulmonară;
- util şi în urmărirea evoluţiei sub tratament.
III) Bronhoscopia
- este obligatorie la bolnavii de peste 45 ani;
- arată modificări locale de tip congestiv la nivelul mucoasei bronșice;
- utilă pentru a recolta prin lavaj bronho – alveolar, probe necesare pentru examenul bacteriologic (sputa poate fi contaminată cu germeni anaerobi de la nivelul cavității bucale).
Cum punem diagnosticul de abces pulmonar ?
În prima etapă, trebuie precizat dacă este vorba despre un abces sau nu, iar ulterior trebuie făcută diferenţierea între un abces pulmonar cu germeni anaerobi și abcedarea unei infecţii cu germeni aerobi. Pentru diagnosticul pozitiv se vor lua în considerație:
- semnele de prezumție: episod anamnestic relevant pentru o posibilă aspirație a conținutului gastric (comă, anestezie generală, epilepsie, ebrietate, intervenții chirurgicale în sfera ORL, etc.); prezența unor surse endogene de bacterii anaerobe (dentare, urogenitale, intestinale); leziuni necrotice cavitare cu bronhoree purulentă.
- semne de certitudine: sputa fetidă; examen bacteriologic al sputei sugestiv; răspunsul la antibioterapie.
În a doua etapă, trebuie precizat dacă este un abces pulmonar primitiv sau secundar unui proces patologic preexistent. Acest lucru este necesar pentru abordarea terapeutică ulterioară. În primul caz este suficientă antibioterapia, în timp ce pentru abcesele secundare este necesar să se intervină și pentru tratarea cauzei favorizante. Tot în această etapă se vor evidenţia factorii favorizanţi: alcoolism acut, accident vascular cerebral, comă, anestezie generală, intoxicaţii cu sedative; focare septice la distanţă – intervenţii chirurgicale recente (punct de plecare al unor diseminări septice pulmonare).
A) Diagnosticul pozitiv al abcesului pulmonar
Acesta se bazează pe:
- semne clinice generale: febră, transpiraţii, paloare, astenie, scădere ponderală;
- tuse cu expectoraţie purulentă eventual sub formă de vomică purulentă (cheia diagnosticului clinic de abces pulmonar);
- examenul clinic obiectiv poate fi irelevant – abces cu localizare centrală sau poate arăta semne de condensare pulmonară (matitate sau submatitate, raluri crepitante, suflu cavitar sau amforic – întâlnit foarte rar);
- examenul radiologic pulmonar: opacitate densă de tip pneumonic difuz conturată, în centrul căreia se vede o imagine hidro-aerică cu nivel lichidian în partea declivă; abcesul este în general unic, cu dimensiuni de 4 – 5 cm;
- probe biologice cu sindrom inflamator prezent (leucocitoză, VSH, fibrinogen și proteina C reactivă crescute);
- examen de spută cu fibre elastice prezente și prezența de germeni la examenul bacteriologic.
Peste 50% din cazuri sunt reprezentate de abcesele pulmonare secundare unor afecțiuni preexistente:
- stenoze bronșice (supurație retrostenotică) date de: cancer, metastaze pulmonare, corpi străini endobronșici, tumori bronșice benigne, stenoze bronșice tuberculoase);
- chisturi pulmonare: hidatice, bronhogene;
- dilatații bronsice – abcese peribronșiectatice;
- malformații congenitale – chisturi congenitale.
B) Diagnosticul diferenţial al abcesului pulmonar
Pentru majoritatea cazurilor, diagnosticul de abces pulmonar nu pune probleme deosebite. Uneori însă manifestările clinice nu sunt atât de evidente, iar bolnavului i se decelează o imagine hidro-aerică care pune probleme diagnostice. Substratul anomaliilor radiologice de tip cavitar poate fi:
- infecţii: pneumonie abcedată (stafilococ, Klebsiella, fungi), embolie septică sau infarct pulmonar suprainfectat excavat, leziuni chistice infectate (bule de emfizem, chiste posttraumatice, chiste bronşiectatice), infecţii parazitare (Entamoeba histolytica);
- tumori: cancer bronhopulmonar excavat;
- anomalii de dezvoltare: chist bronhogenic;
- boli vasculare: infarct pulmonar excavat, granulomatoza Wegener;
- pneumoconioze;
- sarcoidoza.
O problemă importantă în diagnosticul diferențial al abcesului pulmonar o reprezintă diferențierea de tuberculoza pulmonară cavitară care se poate suprainfecta cu germeni anaerobi. În acest caz este necesar să se facă determinări repetate pentru evidențierea bacilului Koch în spută.
Care sunt complicațiile abcesului pulmonar?
Complicaţiile abcesului pulmonar pot fi:
a) Pulmonare:
- hemoptizia – cea mai frecventă şi mai persistentă;
- pleurezia purulentă (empiemul) ca urmare a extinderii procesului supurativ la nivelul pleurei;
- mediastinită supurată – extinderea procesului infecţios la nivelul mediastinului;
- supuraţii subfrenice;
- infecţii respiratorii cu evoluţie spre cord pulmonar cronic.
b) La distanţă:
- metastaze septice pe cale sanguină cu formare de abcese în diverse organe (ficat, creier);
- amiloidoza;
- tulburări digestive, datorită ingestiei permanente de material purulent.
Care este tratamentul în abcesul pulmonar?
Măsurile terapeutice clasice precum repausul la pat, hidratarea corespunzătoare, fluidifiantele secreţiei bronşice, drenajul postural sunt absolut obligatorii în faza acută a bolii.
I) Tratamentul medical (antibioterapia)
Se folosesc antibiotice cu spectru larg, toxicitate redusă și care au penetraţie bună în focarele necrotice.
- Penicilina G – are acţiune bactericidă, activă pe majoritatea speciilor anaerobe. Se administrează în doza de 10 – 20 milioane UI/zi, în 2 prize, timp de 6 – 8 săptămâni. În caz de evoluţie favorabilă, dozele se pot reduce după 10 – 14 zile.
- Metronidazol – are acţiune bactericidă, bine tolerat. Doza este de 2 g pe zi, 3 – 4 prize pe zi, intravenos.
- Clindamicină – are acţiune dominant bacteriostatică. Doza este de 2 – 4 g pe zi, 3 – 4 prize, intravenos.
- Cloramfenicol – antibiotic cu acțiune bacteriostatică, toxic hematologic (anemie aplastică). Este puțin utilizat din cauza toxicității hematologice. Doza este de 3 – 4 g, oral sau intravenos, în 4 prize.
- Betalactamine cu spectru larg – Carbenicilina 6 – 30 g intravenos, în 3 prize; Ticarcilina 15 g intravenos, în 3 prize; Mezlocilina 15 – 18 g intravenos, în 3 prize.
- Cefoxitina – este singura cefalosporină activă pe germenii incriminați în etiologia abcesului pulmonar. Doza zilnică este de 3 – 6 g pe zi intravenos, în 3 prize.
- Tienamicina – are un spectru ultra larg. Se administrează în doza de 1 – 2 g pe zi intravenos, în 3 prize.
- Imipenem – se administrează în doza de 1 – 2 g pe zi, în 3 prize.
După 10 – 14 zile de tratament intensiv, în caz de răspuns favorabil, dozele se pot reduce, trecându-se la medicaţie orală în dozele uzuale. Durata tratamentului este de 3 – 6 săptămâni.
Criteriile eficacităţii tratamentului sunt: dispariţia bronhoreei purulente şi a fetidităţii sputei și reducerea cavităţilor (închiderea completă apare după 1 – 2 luni).
În cazurile grave, se utilizează asociaţii de antibiotice: Penicilina G + Metronidazol + Aminoglicozide (Gentamicină, Tobramicină, Amikacină).
II) Drenajul focarelor supurative
Se practică drenajul postural pentru a preveni retenţia puroiului în focarele supurative. În cazul în care drenajul postural nu e eficient se practică bronho – aspiraţia. Aceasta trebuie efectuată doar în cazurile cu evoluţie nefavorabilă sub tratament antibiotic, deoarece există riscul contaminării parenchimului pulmonar sănătos cu secreţii purulente.
III) Tratamentul chirurgical
Se practică în abcesele pulmonare cronicizate după 3 – 6 luni de tratament ineficace. De obicei se practică rezecţii lobare (lobectomii), mai rar segmentare sau pulmonare (pneumonectomii).
Care este evoluţia și prognosticul abcesului pulmonar?
În condițiile unui tratament corect, 80% din pacienţii cu abces pulmonar se vindecă fără sechele. Dacă după 8 – 12 săptămâni, vindecarea nu s-a produs se consideră că abcesul a intrat în faza de cronicizare când proliferările conjunctive scleroase limitează procesul transformându-l în pioscleroză.
În era preantibiotică, mortalitatea în abcesul pulmonar era de 30 – 40%. În ultimele decenii, abcesul pulmonar păstrează o gravitate redutabilă având o mortalitate 5 – 15% pentru bolnavii cu abces primitiv. Bolnavii cu cancer pulmonar și abces pulmonar secundar au o mortalitate de 70%. Elementele de prognostic nefavorabil ale abcesului pulmonar sunt:
- simptomatologie clinică de peste 8 săptămâni;
- cavitatea abcesului > 6 cm;
- pneumonie poliabcedată;
- vârsta înaintată;
- imunodepresia.
 Abcesul este o leziune inflamatorie localizată, cu necroză parenchimatoasă care realizează o cavitate cu conținut purulent. Acesta este consecința unei infecții cu germeni piogeni, de obicei anaerobi, care s-a produs fie în parenchimul pulmonar anterior indemn (abces primitiv sau primar), fie în cel afectat de o suferință preexistentă (abces pulmonar secundar). Abcesul pulmonar este o supurație mai mult sau mai puțin localizată (de obicei la nivelul unui segment pulmonar) spre deosebire de supurațiile difuze de tipul gangrenei pulmonare, care are caracter extensiv și afectează teritorii mari de parenchim (de regulă, depășește un lob pulmonar). Abcesul pulmonar primitiv este mai frecvent la bărbați, în aproximativ 70 % din cazuri, mai ales la cei cu vârste de 35 – 55 ani.
Abcesul este o leziune inflamatorie localizată, cu necroză parenchimatoasă care realizează o cavitate cu conținut purulent. Acesta este consecința unei infecții cu germeni piogeni, de obicei anaerobi, care s-a produs fie în parenchimul pulmonar anterior indemn (abces primitiv sau primar), fie în cel afectat de o suferință preexistentă (abces pulmonar secundar). Abcesul pulmonar este o supurație mai mult sau mai puțin localizată (de obicei la nivelul unui segment pulmonar) spre deosebire de supurațiile difuze de tipul gangrenei pulmonare, care are caracter extensiv și afectează teritorii mari de parenchim (de regulă, depășește un lob pulmonar). Abcesul pulmonar primitiv este mai frecvent la bărbați, în aproximativ 70 % din cazuri, mai ales la cei cu vârste de 35 – 55 ani. Abcesul pulmonar reprezintă un stadiu evolutiv relativ avansat al unui proces pneumonic. Procesul inflamator caracteristic condensării pneumonice capătă o pronunțată tendință spre necroză și ramolire, cu o bogată componentă exudativă. Abcesul pulmonar acut în faza sa inițială este o colecție purulentă, delimitată de țesut pulmonar densificat, inflamator. Dupa începerea evacuării masei tisulare necrozate și transformate purulent, rezultă o cavitate neoformată. Abcesul pulmonar este constituit din 3 elemente:
Abcesul pulmonar reprezintă un stadiu evolutiv relativ avansat al unui proces pneumonic. Procesul inflamator caracteristic condensării pneumonice capătă o pronunțată tendință spre necroză și ramolire, cu o bogată componentă exudativă. Abcesul pulmonar acut în faza sa inițială este o colecție purulentă, delimitată de țesut pulmonar densificat, inflamator. Dupa începerea evacuării masei tisulare necrozate și transformate purulent, rezultă o cavitate neoformată. Abcesul pulmonar este constituit din 3 elemente: 1) Faza de constituire a abcesului:
1) Faza de constituire a abcesului: Datorită evoluţiei relativ subacute a bolii, aspectul radiologic poate fi diferit în funcţie de stadiul de evoluţie al abcesului pulmonar. Uneori, este deseori necesară repetarea radiografiei toracice pentru a surprinde evoluţia abcesului şi pentru a evalua eficacitatea tratamentului. Apariţia imaginii radiologice tipice de cavitate cu nivel hidro-aeric poate fi întâlnită la 7 – 10 zile de la debut.
Datorită evoluţiei relativ subacute a bolii, aspectul radiologic poate fi diferit în funcţie de stadiul de evoluţie al abcesului pulmonar. Uneori, este deseori necesară repetarea radiografiei toracice pentru a surprinde evoluţia abcesului şi pentru a evalua eficacitatea tratamentului. Apariţia imaginii radiologice tipice de cavitate cu nivel hidro-aeric poate fi întâlnită la 7 – 10 zile de la debut.





