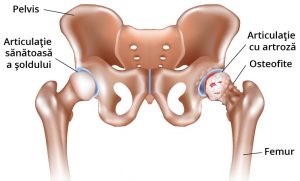
 Artroza (în literatură se folosește și termenul de reumatism cronic degenerativ) este o artropatie cronică degenerativă a cărei leziune principală este reprezentată de degradarea progresivă a cartilajului articular; secundar se adaugă suferinţa osoasă de tip productiv (prezența osteofitelor) şi afectarea inflamatorie a celorlalte structuri articulare (sinovială, capsulă articulară, menisc). În funcţie de localizare, acestea se împart în:
Artroza (în literatură se folosește și termenul de reumatism cronic degenerativ) este o artropatie cronică degenerativă a cărei leziune principală este reprezentată de degradarea progresivă a cartilajului articular; secundar se adaugă suferinţa osoasă de tip productiv (prezența osteofitelor) şi afectarea inflamatorie a celorlalte structuri articulare (sinovială, capsulă articulară, menisc). În funcţie de localizare, acestea se împart în:
- la nivel vertebral – spondiloză, spondilartroză, reumatism degenerativ vertebral, spondilodiscartroză respectiv discartroză, menţionându-se segmentul vertebral interesat: cervical, toracic, lombar;
- la nivelul articulaţiilor coxo – femurale – coxartroză;
- la nivelul articulaţiei genunchiului – gonartroză;
- poliartroza reprezintă artroza articulaţiilor interfalangiene proximale şi interfalangiene distale – nodulii Bouchard și nodulii Heberden.
Artroza șoldului sau coxartroza reprezintă etapa finală a procesului degenerativ reumatismal la nivelul articulațiilor coxo-femurale, care se caracterizează prin distrucţia cartilajului articular al capului femural şi al acetabulumului, cauzată de mai mulţi factori. Prima documentare în literatura medicală a coxartrozei aparține lui Hunter (1759) care a denumit-o „artrită uscată a şoldului”. Actualmente, termenul de coxartroză este bine definit, iar literatura publicată în ultimii 40 de ani, a stabilit cu precizie caracterele acestei boli, cu toate că mai persistă zone de umbră, mai ales, în ceea ce priveşte etiopatogenia şi valoarea comparativă a diverselor tratamente aplicate. Artroza șoldului ocupă locul I printre osteoartrozele articulaţiilor mari şi constituie circa 25% din ele. În artroza șoldului, invaliditatea este de trei ori mai înaltă decât în artroza articulaţiei genunchiului şi de 7 ori – decât în artroza articulaţiei gleznei.
Care sunt subtipurile de coxartroză și cauzele acestora?
A) Coxartroze primitive (idiopatice) – care nu au o cauză bine evidențiată;
B) Coxartroze secundare – au o cauză evidentă și apar secundar altor boli:
1) Coxartroze secundare alterării mecanicii articulare prin tulburări de statică:
a) Boli congenitale:
- displazia congenitală de șold;
- protruzia acetabulară;
- coxa vara;
- coxa valga;
- anteversiunea exagerată a colului femural;
- displazii epifizare ale bolii Morquio.
- b) Boli câștigate (dobândite):
- sechele de epifizioliză;
- sechele ale bolii Legg-Calve-Perthes;
- osteonecroza de cap femural;
- deformații posttraumatice;
- malformații scheletice ale bolii Paget.
2) Coxartroze secundare în absența tulburărilor de statică:
- osteoartrite specificice (determinate de Mycobacterium tuberculosis) și nespecifice (determinate cel mai frecvent de Staphylococcus aureus, Streptococcus pyogenes, Streptococcus pneumoniae, Escherichia coli, Pseudomonas aeruginosa);
- coxite reumatismale: poliartrită reumatoidă, spondilită anchilopoietică, artrita psoriazică;
- condromatoza sinovială;
- artropatii metabolice: gută, condrocalcinoză, ocronoză;
- sinovite: secundare hemartrozei (hemofilie, posttraumatic), sinovită vilonodulară.
Care sunt factorii de risc pentru artroza șoldului de cauză primitivă?
- vârsta (mai mare de 55 de ani) – reprezintă cel mai important factor de risc implicat în apariţia artrozei șoldului din cauza faptului că modificările apărute la nivel osos odată cu înaintarea în vârstă favorizează apariția acestei boli, deoarece schimbările apărute în ţesuturi sau celule odată cu aceasta favorizează boala;
- sexul – proporție egală;
- profesia – este întâlnită frecvent la dansatori;
- factorii genetici;
- factori metabolici și nutriționali – obezitatea și alte modificări ale metabolismului lipidic;
- factori endocrini – estrogenii (protectorii), corticosteroizii (distructivi);
- factori vasculari – ischemie sau stază subcondrală;
- factori mecanici – presiuni importante date de greutatea corpului pe o suprafață mică portantă.
Care este mecanismul de apariție în artroza șoldului?
Indiferent de cauza declanşării bolii, patogenia proceselor ce au loc în articulaţie este relativ unică. Factorii cauzali provoacă dereglarea proceselor trofice în sectorul articulaţiei şoldului prin structurile neurovasculare regionale, disfuncţia cărora conduce la dezvoltarea artrozei deformante. Boala se datorează şi disproporţionalităţii dintre cerinţele funcţionale faţă de cartilajul articular şi posibilităţile lui biologice, care, treptat, cauzează degenerarea şi destrucţia lui.
În urma schimbării condiţiilor de funcţionare a capului femural şi a acetabulumului în primul rând se dereglează funcţia trofică a aparatului neurovascular a capsulei articulare şi a ţesutului osos subcondral al oaselor ce formează articulaţia (femurului şi acetabulumului).
Minimalizarea metabolismului cartilajului articular provoacă destrucţia lizozomilor condrocitelor, depolimerizarea complexelor proteopolizaharidelor, ceea ce conduce la necrozarea progresivă a condrocitelor, la început a regiunilor superficiale. În regiunile capului femural supuse unui efort fizic înalt apar fisuri, ulceraţii, suprafeţe descuamate, ce dereglează funcţia cartilajului. Treptat, procesul progresează prin diferite stadii în care destrucţia şi necroza se produc concomitent cu reacţiile de adaptare, reparatorii – formarea osteofitelor marginale, pentru a mări suprafaţa de sprijin, a ţesutului conjunctiv în capsula articulară etc.
Care este tabloul clinic în artroza șoldului?
Durerea la mers este simptomul principal. Ea apare după o oarecare distanţă şi impune bolnavul să se oprească pentru câteva minute, după care mersul este mai mult sau mai puţin uşurat. Durerea dispare în repaus. Din cauza durerii, mersul este şchiopătat, urcarea şi coborârea scărilor sunt deosebit de dureroase. „Durerile de start” sunt pronunţate, iar pe parcursul mersului se micşorează, apoi, după un repaus, apar din nou. Durerile din regiunea şoldului iradiază în articulaţia genunchiului, altă dată durerea este numai în genunchi, fapt ce face dificilă diagnosticarea coxartrozei în debut.
Unii bolnavi pot să perceapă uneori, în diferite poziţii sau mişcări ale membrului pelvin, cracmente în articulaţia şoldului.
Unii bolnavi pot avea episoade de blocaj al articulaţiei, cu înteţirea bruscă a durerilor.
Atitudinea vicioasă a şoldului apare mai târziu, datorită contractării musculare. Apariţia incongruenţei articulare agravează durerea, spasmatizarea, contractura musculară. Şoldul se instalează în flexie, adducţie şi rotaţie externă. Această poziţie vicioasă poate fi compensată, mascată de atitudinea compensatoare a bazinului şi a coloanei vertebrale. Astfel, flexia coapsei este compensată de o hiperlordoză lombară, adducţia coapsei – printr-o ridicare a bazinului pe partea bolnavă, iar rotaţia externă – printr-o rotaţie anterioară a bazinului pe partea bolnavă. În examinarea bolnavului numai după corecţia acestor atitudini de compensare se poate aprecia exact amplitudinea atitudinii vicioase a şoldului.
Limitarea progresivă a mobilităţii articulare poate precede uneori durerea. Primele semne apar la intenţia bolnavului de a-şi încrucişa genunchii, la imposibilitatea de a se încălţa pe partea bolnavă (semnul pantofului Duverney) – el se încalţă de la spate, flectând genunchiul. Flexia coapsei poate să fie limitată până la 90 de grade sau chiar şi mai puţin. Abducţia este limitată considerabil şi destul de precoce în raport direct cu flexia. Rotaţia internă şi ceva mai puţin cea externă sunt limitate, în comparaţie cu şoldul sănătos. Hipotrofia coapsei şi a fesei apar mai târziu în evoluție.
Examenul clinic obiectiv la acești pacienți relevă următoarele informații:
1) Inspecția (se face comparativ la cele două membre):
- tegumente: integritate, cicatrici, aspect (culoare);
- atitudini vicioase în flexie, adducție și rotație externă;
- statica în poziție șoldită cu prijin pe membrul inferior sănătos.
2) Palparea:
a) hipotrofia sau atrofia mușchiului cvadriceps:
- măsurarea cu ajutorul unui metru a circumferinței coapsei bilateral, la aceiași distanță (normal 8 – 10 cm);
- dacă există diferențe dintre cele două coapse: < 4 cm (hipotrofia mușchiului cvadriceps), > 5 cm (atrofia mușchiului cvadriceps).
b) tonusul mușchiului cvadriceps: verificarea contracției musculare bilateral;
c) hipotrofia musculaturii fesiere: semnul Trendelenburg pozitiv
- sprijinul pe membrul afectat va duce la înclinarea bazinului pe partea opusă;
- în normotrofie va exista o stabilitate a bazinului cu o discretă înclinare pe partea afectată.
d) cracmente articulare;
e) blocaj articular: semnul acroșajului Duvernay (se întâlneşte în formele mai avansate cu limitare importantă a flexiei, care nu permite încălţarea unui pantof decât pe la spate, prin flexia gambei);
f) limitarea progresivă a mobilității articulare.
Goniometria coxo–femurală normală
| În flexie |
1200 |
| În extensie |
10 – 200 |
| În abducție |
600 |
| În adducție |
300 |
| În rotație externă |
450 |
| În rotație internă |
300 |
Mișcarea de flexie:
- membrul inferior în extensie completă;
- bazinul stabilizat de masa de consultație;
- membrul inferior în flexie activă (efectuat de pacient) și pasivă (efectuat de examinator).
Mișcarea de abducție:
- se fixează bazinul prin apăsare pe spina iliacă antero-superioară opusă;
- se îndepărtează membrul inferior afectat de linia mediană.
Mișcarea de adducție:
- membrul inferior afectat în extensie este trecut peste membrul inferior sănătos;
- bazinul este stabilizat de masa de consultație.
Mișcarea de rotație internă:
- examinatorul ține genunchiul flectat la 900 și mișcă piciorul spre exterior și genunchiul spre linia mediană;
- ca rezultat al acestei mișcări se va face rotația capului femural;
- este printre primele mișcări afectate în coxartroză.
Mișcarea de rotație externă:
- mișcarea inversă rotației interne;
- direcția genunchiului este către exterior;
- frecvent – poziție vicioasă antalgică;
- semnul Patrick – pune în evidenţă imitarea dureroasă a mişcării de abducţie şi rotaţie externă; se cere pacientului aflat în decubit dorsal să aşeze maleola externă a genunchiului membrului inferior opus, făcând în acelaşi timp tentativa de atingere a planului patului cu genunchiul din partea bolnavă;
- inegalitatea membrelor inferioare: inegalitate reală (măsurată bilateral prin distanța de la spina iliacă antero-superioară la maleola internă) și aparentă (măsurată bilateral prin distanța de la ombilic la maleola internă), verificarea afectării coloanei vertebrale, verificarea scoliozei compensatorii secundară inegalității membrelor inferioare;
- realizarea manevrelor de elongație a rădăcinilor sciaticului L5 și S1 (pentru realizarea unui diagnostic diferențial corect):
- Manevra Lasegue: pacientul în decubit dorsal, examinatorul ridică membrul inferior treptat, cu genunchiul în extensie; testul este pozitiv dacă apare durerea de tip sciatic la o flexie între 35 – 700;
- Testul Lasegue controlateral: ridicarea membrului inferior nedureros provoacă durere de partea afectată;
- Testul Bonet: pacientul în decubit dorsal, examinatorul flectează la maxim gamba şi coapsa, la care adaugă o mişcare de adducţie şi rotaţie internă;
- verificarea stării circulatorii și a sensibilității nervoase;
- mers șchiopătat dureros, ajutat de baston sau cadru metalic, cu aplecarea corpului anterior – mers „salutând”.
Ce investigații se fac la pacienții cu artroza șoldului ?
A) Investigații biologice în coxartroză
Explorările de labotator în coxartroză se realizează pentru completarea diagnosticului de certitudine, realizarea unui diagnostic diferențial corect și pregătirea pacientului pentru artroplastia de șold.
Pentru diagnostic POZITIV (DE CERTITUDINE)
|
- NU EXISTĂ PROBE BIOLOGICE SPECIFICE PENTRU COXARTROZĂ;
- în perioadele de acutizare a bolii se poate constata prezența unui sindrom inflamator crescut (VSH, proteina C reactivă, fibrinogenul).
|
Pentru diagnosticul DIFERENȚIAL și ETIOLOGIC
|
- probele inflamatorii ne ajută la realizarea diagnosticului diferențial al coxitelor reumatismale și al osteoartritelor infecțioase (specicifice și nespecifice).
|
Pentru PREGĂTIREA INTERVENȚIEI CHIRURGICALE
|
- evaluarea patologiilor asociate cu risc de anestezic și operator crescut: bolile cardiovasculare (fibrilație atrială, infarct miocardic acut în antecedente), tulburări de coagulare, boli hepatice, diabetul zaharat, boli renale;
- evaluarea infecțiilor intercurente (cu risc septic important asupra artroplastiei endoprotetice): hemoleucogramă, probe inflamatorii, urocultură, exudat faringian, etc.
|
B) Explorări imagistice în coxartroză
Examenul radiologic constituie investigaţia paraclinică prin care se confirmă diagnosticul bolii, se precizează etiologia acesteia şi se verifică eficienţa tratamentului. Cele mai utilizate incidențe pentru realizarea radiografiei sunt: incidența postero-anterioară a bazinului (uneori suficientă pentru diagnostic) şi incidența laterală (de profil) a şoldului (care permite studiul anteversiunii colului femural și defectele de geometrie articulară).
Examenul radiologic clasic al șoldului pune în evidenţă următoarele elemente caracteristice: pensarea (micşorarea) spaţiului articular, alterarea structurilor osoase ale capului femural şi ale cotilului, cu deformarea lor, osteofitoză şi deplasarea capului în raport cu cotilul.
- Pensarea spaţiului articular reprezintă „uzura” cartilajului articular, care la debutul bolii poate să lipsească. Acest semn este mai precoce şi mai pronunţat în coxartrozele secundare, mai ales în cele displazice, preponderent în cele polare superioare. În alte cazuri, minimalizarea spaţiului articular are loc în regiunea centrală.
- Alterarea structurii osoase constă în osteoscleroză şi chisturile capului femural şi ale cotilului.
- Osteoscleroza se întâlneşte în zona de sprijin a capului femural. Această zonă de condensare osoasă poate să aibă o formă ovală sau triunghiulară, cu baza superioară şi vârful în centrul capului femural. La nivelul cotilului, osteoscleroza se situează deasupra sprâncenei cotiloidului. În coxartroza cu pensare articulară centrală osteoscleroza se situează pe porţiunea internă a capului femural, în zona fovea capatis şi la nivelul fundului cotilului.
- Geodele (chisturile) se întâlnesc frecvent în artroza şoldului şi se găsesc la nivelul capului femural, în zona portantă, precum şi la nivelul cotilului. Ele au o formă rotundă sau ovală, sunt unice sau multiple, în formă de fagure. În tomografii ele pot fi determinate şi comunicări cu cavitatea articulară printr-un mic orificiu.
- Osteofitoza se dezvoltă la periferia învelişului femural. La nivelul cotilului, osteofitoza marginală se prelungeşte în afara sprâncenei cotilului, iar în cavitate formează, între capul femurului şi fundul cotilului, o lamă osoasă paralelă cu fundul cotilului. Radiografic, are aspect de cotil cu fundul dublu. Osteofitoza cefalică ia naştere la nivelul trecerii capului în col şi în jurul fovei capului. La baza capului, osteofitele se dezvoltă în formă de coroană, care înconjoară partea internă a cotilului şi îi dă capului femural aspectul unei ciuperci.
- Modificarea formei capului femural şi a cotilului este frecventă pe radiografii. Capul femural apare turtit în sens vertical, ca urmare a unei înfundări produse în zona de sprijin, slăbită de prezenţa geodelor osoase. Cavitatea cotiloidă prezintă o înclinare mare a plafonului cotiloidian, ceea ce duce la ovalizarea cotilului.
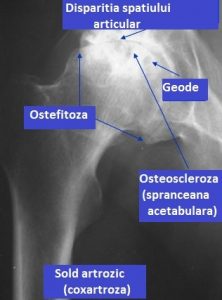
Modificările articulației coxo – femurale în artroza șoldului la examenul radiologic
→ Stadializarea coxartrozei după aspectele radiologice
- În stadiul I al coxartrozei, apare o micşorare moderată a articulaţiei, mici osteofite marginale ale cotilului, mai ales în sprânceana superioară, fapt ce creează impresia de afundare a cotilului. În regiunea sprâncenei superioare a cotilului apare osteoscleroza subcondrală, concomitent cu cea din regiunea capului femural. Osteofitoza cefalică se întâlneşte foarte rar în I stadiu.
- În stadiul II al coxartrozei, concomitent cu avansarea sindromului algic şi limitarea mişcărilor, radiograma se constată o pensare evidentă a spaţiului articular, creşterea osteofitozei cotiloidiene şi cefalice femurale, care măresc suprafaţa articulară a acestor elemente. Osteofitele de pe sprânceana inferioară a cotilului treptat împing cranial capul femural, subluxându-l. Osteofitul masiv al sprâncenei superioare a cotilului şi capul femural deformat subluxat formează împreună o neoartroză.
- În stadiul III al coxartrozei, manifestările clinice sunt foarte expresive; radiografic, predomină manifestările de destrucţie: distanţa articulară treptat dispare, suprafeţele osoase lipsite de stratul cartilaginos sunt divizate de o interlinie neuniformă, subţire. Capul femural şi fosa cotiloidă sunt puternic deformate. Se schimbă şi structura osoasă: unele sectoare – de osteoporoză, chisturi; altele – de scleroză osoasă.
- În unle situații este indicată și imagistica specială (computer – tomograf, rezonanța magnetică nucleară). Computer tomograful este indicat doar în cazul unor displazii subluxante congenitale sau coxartroze protruzive în vederea evaluării stocului osos necesar implantării corecte a implantului protetic. Rezonanța magnetică nucleară este utilă în vederea diagnosticării precoce a NACF (necroza aseptică de cap femural).
Cum punem diagnosticul de coxartroză?
Diagnosticul în coxartroză implică atât diagnosticul de certitudine (pozitiv) cât și diagnosticul diferențial.
Diagnosticul pozitiv de coxartroză se pune pe baza a patru elemente:
- anamneză;
- examenul clinic obiectiv;
- examene imagistice (radiologic și/sau imagistică specială);
- examene biologice.
Diagnosticul diferențial al coxartrozei se face cu următoarele entități:
- coxite reumatismale: poliartrita reumatoidă, spondilita anchilopoietică;
- coxite infecțioase: osteoartrita TBC (Mycobacterium tuberculosis), osteoartrita nespecifică (Staphylococcus aureus);
- necroza aseptică de cap femural (NACF);
- displaziile congenitale;
- discopatiile lombare;
- coxopatiile din bolile metabolice: condrocalcinoză, ocronoză;
- algodistrofia membrului inferior;
- osteocondromatoza sinovială;
- neoplasme primare și secundare (metastatice).
Care este evoluția pacienților cu artroza șoldului?
Boala are un debut insidios, evoluţia fiind lent progresivă și care se caracterizează prin perioade de exacerbări urmate de remisiuni spontane sau terapeutice ocupând un număr mare de ani (nevindecându-se spontan niciodată). Coxartroza este deseori bilaterală agravând infirmitatea datorită durerii și redorii, dar leziunile nu sunt simetrice. Impotența funcțională se accentuează treptat până la limitarea totală a capacității de mers, în această situaţie doar tratamentul chirurgical poate opri evoluţia sau vindeca afecţiunea.
Care sunt complicațiile coxartrozei?
Cele mai frecvente complicaţii întâlnite în coxartroză sunt reprezentate de:
- bilateralizarea afecţiunii, care induce decompensaţi funcţionale severe cu scăderea calităţii vieţii pacientului;
- protruzia acetabulară a capului femural;
- supraponderabilitatea favorizată de regimul de viaţă sedentar, care la rândul ei agravează evoluţia bolii;
- afectarea coloanei lombare şi genunchiului de aceiaşi parte;
- fractura extremităţii proximale a femurului, favorizată de acţiunea combinată a osteoporozei şi redorii articulare.
Care este tratamentul în artroza șoldului?
Tratamentul în coxartroză are o serie de obiective:
- educaţia pacientului pentru a înţelege condiţiile ce au concurat la apariţia bolii, pentru a se edifica asupra evoluţiei ce conduce la pierderea capacităţii funcţionale şi de asemenea, pentru a respecta măsurile de igienă articulară pe toată durata bolii;
- întreruperea lanțului patogenic al evoluției artrozei;
- ameliorarea durerii și contracturii musculare;
- menținerea și/sau câștigarea unghiurilor articulare și a tonusului muscular
- menținerea calității vieții.
Pentru realizarea acestor obiective, se utilizează tratament igieno-dietetic, medicamentos, chirurgical, de recuperare. Tratamentul va urmări indoloritatea, stabilitatea și mobilitatea articulară.
A) Tratamentul de recuperare în coxartroză
Măsuri practice folosite de pacient pentru prevenirea suprasolicitărilor articulare:
- evitarea excesului ponderal;
- evitarea suprasolicitărilor fizice;
- repaus prelungit în poziții funcționale, urmărindu-se menținerea abducției și extensiei
- încălțăminte adecvată;
- posturi corecte;
- utilizarea mijloacelor de ambulație: baston/cârjă, cadru de mers, orteze;
- corectarea deficitului de lungime a membrelor inferioare prin folosirea de talonete sau gheată ortopedică.
Utilizarea judicioasă a diferitelor forme de terapie fizică, îndeosebi când puseul acut a diminuat ca intensitate, poate fi un aport valoros, ca tratament antalgic și antiinflamator.
Kinetoterapia reprezintă elementul de bază în managementul artrozei, indiferent de vârstă, comorbiditățile asociate, severitatea durerii sau dizabilitatea pacientului. Aceasta are următoarele scopuri:
- ameliorarea funcţiei articulare prin reducerea durerii, creşterea mobilităţii şi a forţei musculare, normalizarea mersului şi ameliorarea performanţelor în “daily activities”;
- limitarea progresivităţii procesului artrozic prin reducerea stresului mecanic şi ameliorarea biomecanicii;
- prevenirea dizabilităţii şi degradării stării de sănătate, secundare imobilizării şi inactivităţii;
- îmbunătăţirea fitness-lui cardiovascular.
Kinetoterapia necesită o supraveghere medicală riguroasă și indicații clare și precise. În puseul inflamator acut, articulația trebuie pusă în repaus. În afara puseelor inflamatorii acute, mobilizarea activă ajută la întreținerea mobilității și prevenirea atitutudinilor vicioase. Tonifierea musculaturii periarticulare prin masaj și gimnastică (contracții izometrice) este necesară pentru o bună stabilitate a articulației și deci pentru o funcție articulară eficace. Ședințele de kinetoterapie trebuie să fie blânde, de scurtă durată și repetate de mai multe ori în cursul unei zile de tratament.
Exercițiile fizice trebuie adaptate fiecărui pacient în parte putând fi efectuate la domiciliu, terapie la sală sau hidrokinetoterapie. Sunt recomandate două categorii:
- exerciții specifice articulației afectate: menținerea și creșterea mobilității articulare, tonifiere musculară.
- exercițiu aerobic sistemic.
Terapia fizicală (masaj, termoterapie, electroterapie cu curenți de joasă / medie frecvență și ultrasunetele) prezintă ca efecte ameliorarea durerii, relaxare musculară, îmbunătățirea mobilității. Balneoterapia și hidroterapia sunt de un real folos contribuind la obținerea miorelaxării și a vasodilatației și totodată favorizează mișcarea în condiții de reducere a încărcării articulare. Fizioterapia are și ea importante efecte antialgice, antiinflamatorii, decontracturante, miorelaxante, prin intermediul curenților de tip diadinamic, interferențial și aplicației de ultrasunete, laser, Tecar, drenaj limfatic, masaj și ultrascurte. Prin procedurile de fizioterapie se urmărește:
- în primul rand, scăderea inflamației, de aceea această terapie este indicată atât în puseele inflamatorii acute cât și în perioadele de remisiune;
- recuperarea, îmbunătățirea și menținerea mobilității pierdute în urma coxartrozei;
- reintegrarea în activitatea zilnică normală;
- reducerea până la dispariție a durerilor musculare sau articulare;
- îmbunătățirea forței și tonicității musculare.
Crenoterapia utilizează posibilitățile de reeducare funcțională în condiții de hidro-kineziterapie, în cure termale (cu ape sulfuroase, cloro-sodice, hipertermale, diferite nămoluri), cu efect totodată antalgic și sedativ. Ergoterapia are un triplu scop:
- ameliorarea performanțelor gestuale, prin activități variante, evitând orice factor de surmenaj local;
- confecționarea și pustarea unor aparate de corecție sau orteze simple, în scop de ajutor tehnici în gesturile indispensabile;
- adaptarea la viața curentă, prin modificarea gesticii și a factorilor externi la realitățile handicapului bolnavului. Se încearcă adaptarea obiectelor din jur și evitarea gesturilor nocive, totul în scopul unei economii articulare maxime.
B) Tratamentul medical în coxartroză
Tratamentul farmacologic utilizat are ca scop principal ameliorarea durerii și îmbunătățirea funcției articulare. Tratamentul medicamentos este STRICT SIMPTOMATIC, NU ESTE PATOGENIC (adică tratează simptomele și nu cauza ce a declanșat boala).
Arsenalul terapeutic folosit în coxartroză include: Acetaminofen, AINS (antiinflamatoare nesteroidiene), opioide (Tramadol, Codeină), corticosteroizi intraarticular.
- Acetaminofen (Paracetamol) este analgezicul de primă intenție recomandat pentru durerea ușoară și medie, în doză de până la 4000 mg/zi; dacă se obține răspuns clinic se preferă administrarea de Acetaminofen pe termen lung.
- Antiinflamatoarele nonsteroidiene cu administrare sistemică reprezintă opțiunea terapeutică în cazul lipsei de răspuns la Paracetamol. Alegerea tipului de AINS, neselective (Fenilbutazonă, Ipubrofen, Ketoprofen, Naproxen, Meloxicam, Indometacin) sau selective (inhibitor de COX2 – Celecoxib) este în funcție de comorbiditățile asociate pacientului (boală cardiovasculară, afectare gastrointestinală, afectare renală) și de medicația concomitentă (antiagregant plachetar, anticoagulant).
- Inhibitorii de COX2 au eficiență asemănătoare în ceea ce privește efectul analgezic sau antiinflamator comparativ cu AINS neselective, dar profil de siguranță diferit (50% reducere a evenimentelor gastrointestinale în cazul utilizării de coxibi comparativ cu AINS-urile clasice, dar cu existența unui risc cardiovascular crescut pentru coxibi). Pentru controlul simptomelor este recomandată cea mai mică doză eficace pe durată cât mai scurtă. În prezența unui istoric de ulcer gastric sau duodenal, dar fără sângerare în ultimul an se preferă AINS selectiv sau AINS neselectiv în asociere cu inhibitor de pompă de protoni (Omeprazol, Pantoprazol, Esomeprazol).
- Analgezicele opioide (Tramadol, Codeină) reprezintă alternative terapeutice pentru pacienții la care AINS (inclusiv inhibitorii COX2 selectivi) sunt contraindicate, ineficiente sau nu sunt tolerate. Efecte secundare mai frecvente: intoleranță gastrointestinală, constipație, amețeală, uscăciunea mucoaselor și necesită precauție la vârstnici. Există preparate combinate ce conțin doze mici de Paracetamol și Tramadol cu eficacitate crescută și profil de siguranță bun.
- Corticosteroizii cu administrare intraarticulară au indicație în perioadele de acutizare cu fenomene inflamatorii. Administrarea intraarticulară de corticosteroizi (sub control ecografic) poate fi luată în considerare pentru pacienții cu coxartroză, în puseu în cazul lipsei de răspuns la analgezice și AINS. De obicei, nu se recomandă de rutină datorită riscului de afectare cartilaginoasă la administrări repetate.
C) Tratamentul chirurgical în coxartroză
Numai tratamentul chirurgical îl poate salva pe bolnav de dureri pe un termen îndelungat. Sunt 2 grupe de operaţii, în funcţie de scop.
1) Operaţiile curativ-profilactice care se efectuează până la dezvoltarea clinică a artrozei sau în stadiul iniţial, când încă se poate restabili biomecanica articulaţiei în displazia ei, se poate ameliora microcirculaţia, se poate lichida deplasarea fragmentelor şi restabili axa în consolidarea incorectă a fracturilor:
- osteotomiile extraarticulare de corecţie în displaziile evidente;
- osteotomiile subtrohanteriene de valgizare, varizare, de derotaţie; operaţiile supraacetabulare de reconstrucţie;
- operaţiile de lichidare a hiperpresiunii în articulaţie (operaţia Voss);
- ablaţia din capul femural a ţesutului necrotizat osos prin rezecţie segmentară sau din canalul format extraarticular prin col, trohanter şi completarea defectelor cu transplant osos sau cu implanturi din ceramică.
2) Operaţiile curative au urmăresc trei scopuri: reducerea durerilor, majorarea amplitudinii de mişcări şi stoparea procesului degenerativ în articulaţie.
- Operaţia Voss de detenţă musculară prin secţionarea marelui trohanter, tractului ilios tibial şi a muşchilor adductori sau varianta Cordier, care le asociază cu secţionarea muşchiului iliopsoas.
- Osteotomia intertrohanteriană, argumentată biomecanic de Pawwels. El a demonstrat posibilitatea optimizării corelaţiei capului femural şi cotilului, schimbarea zonelor supraîmpovărate, scoaterea de sub povară a zonei deteriorate.
- Osteotomie subtrohanteriană McMurray de varizare, valgizare, detorsie, flexo-extensorie, de medializare, scurtare. Fixarea cu plăci speciale evită imobilizarea ghipsată, cu începerea precoce a mişcărilor.
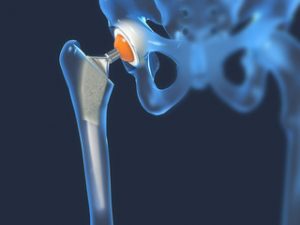 3) Artroplastia şoldului este o intervenţie chirurgicală radicală, care constă în înlocuirea articulaţiei bolnave cu o endoproteză totală de şold. Este indicată în coxartroza de grad avansat şi în artroza bilaterală la bolnavii de peste 60 ani, cărora alte intervenţii nu le vor asigura rezultate bune. Artroplastiile totale de şold pot fi necimentate şi cimentate. În varianta necimentată, componentul acetabular şi cel femural se fixează prin press-fit în structurile osoase respective, iar în cea cimentată – prin utilizarea cimentului acrilic (polimetilacrildimetil) al unuia sau al ambelor componente (acetabular sau şi cel femural).
3) Artroplastia şoldului este o intervenţie chirurgicală radicală, care constă în înlocuirea articulaţiei bolnave cu o endoproteză totală de şold. Este indicată în coxartroza de grad avansat şi în artroza bilaterală la bolnavii de peste 60 ani, cărora alte intervenţii nu le vor asigura rezultate bune. Artroplastiile totale de şold pot fi necimentate şi cimentate. În varianta necimentată, componentul acetabular şi cel femural se fixează prin press-fit în structurile osoase respective, iar în cea cimentată – prin utilizarea cimentului acrilic (polimetilacrildimetil) al unuia sau al ambelor componente (acetabular sau şi cel femural).
 Artroza (în literatură se folosește și termenul de reumatism cronic degenerativ) este o artropatie cronică degenerativă a cărei leziune principală este reprezentată de degradarea progresivă a cartilajului articular; secundar se adaugă suferinţa osoasă de tip productiv (prezența osteofitelor) şi afectarea inflamatorie a celorlalte structuri articulare (sinovială, capsulă articulară, menisc). În funcţie de localizare, acestea se împart în:
Artroza (în literatură se folosește și termenul de reumatism cronic degenerativ) este o artropatie cronică degenerativă a cărei leziune principală este reprezentată de degradarea progresivă a cartilajului articular; secundar se adaugă suferinţa osoasă de tip productiv (prezența osteofitelor) şi afectarea inflamatorie a celorlalte structuri articulare (sinovială, capsulă articulară, menisc). În funcţie de localizare, acestea se împart în:
 3) Artroplastia şoldului este o intervenţie chirurgicală radicală, care constă în înlocuirea articulaţiei bolnave cu o endoproteză totală de şold. Este indicată în coxartroza de grad avansat şi în artroza bilaterală la bolnavii de peste 60 ani, cărora alte intervenţii nu le vor asigura rezultate bune. Artroplastiile totale de şold pot fi necimentate şi cimentate. În varianta necimentată, componentul acetabular şi cel femural se fixează prin press-fit în structurile osoase respective, iar în cea cimentată – prin utilizarea cimentului acrilic (polimetilacrildimetil) al unuia sau al ambelor componente (acetabular sau şi cel femural).
3) Artroplastia şoldului este o intervenţie chirurgicală radicală, care constă în înlocuirea articulaţiei bolnave cu o endoproteză totală de şold. Este indicată în coxartroza de grad avansat şi în artroza bilaterală la bolnavii de peste 60 ani, cărora alte intervenţii nu le vor asigura rezultate bune. Artroplastiile totale de şold pot fi necimentate şi cimentate. În varianta necimentată, componentul acetabular şi cel femural se fixează prin press-fit în structurile osoase respective, iar în cea cimentată – prin utilizarea cimentului acrilic (polimetilacrildimetil) al unuia sau al ambelor componente (acetabular sau şi cel femural).