Căutare
Căutare
Toate procedurile
Analiza detaliată
Analiza detaliată
 Scarlatina este o boală acută infecţioasă transmisibilă, endemo – epidemică, dată de streptococul β-hemolitic de grup A (Streptococcus pyogenes), caracterizată clinic prin: febră, angină, exantem. Primul medic care o diferenţiază de celelalte febre eruptive şi îi dă o descriere clinică corectă este Sydenham, în secolul al XVII-lea. Acesta a observat variabilitatea mare a gravităţii epidemiilor de scarlatină. Primele cazuri descrise de el în Londra au fost numite scarlatina simplex, arătând prin aceasta benignitatea bolii, dar după câţiva ani a avut ocazia să observe forme extrem de grave de boală, cu letalitate mare.
Scarlatina este o boală acută infecţioasă transmisibilă, endemo – epidemică, dată de streptococul β-hemolitic de grup A (Streptococcus pyogenes), caracterizată clinic prin: febră, angină, exantem. Primul medic care o diferenţiază de celelalte febre eruptive şi îi dă o descriere clinică corectă este Sydenham, în secolul al XVII-lea. Acesta a observat variabilitatea mare a gravităţii epidemiilor de scarlatină. Primele cazuri descrise de el în Londra au fost numite scarlatina simplex, arătând prin aceasta benignitatea bolii, dar după câţiva ani a avut ocazia să observe forme extrem de grave de boală, cu letalitate mare.
Scarlatina face parte din grupul „febrelor eruptive” ale copilăriei, alături de rujeolă, rubeolă, rozeola infantum. Aceasta este o boală de declarare nominală, de internare obligatorie (cu excepţii în cazurile cu condiţii bune de izolare la domiciliu) şi cu tratament etiologic de asemenea obligatoriu. Deşi incidenţa scarlatinei este în scădere în ultimele decenii, totuşi, scarlatina, ca şi celelalte infecţii cu streptococul β-hemolitic de grup A (angina, sinuzita, erizipelul) prezintă însemnătate şi în prezent, din cauza complicaţiilor post-infecţioase ce pot surveni la cei netrataţi sau trataţi incorect (reumatism articular acut, glomerulonefrită acută poststreptococică, endocardită etc).
Izvorul epidemiogen este doar omul şi anume bolnavul, în primele zile de boală (eliminarea germenului prin picături Flugge încetează îndată după administrarea Penicilinei); un rol mai important ca sursă de germeni îl au purtătorii faringieni de streptococ care, în colectivităţi şcolare, reprezintă 20 – 60%, în raport cu sezonul şi mersul epidemiei. Dat fiind rezistenţa streptococilor în mediul exterior, calea de transmitere se face nu numai prin picături (contagiune directă), dar şi prin obiecte (jucării, batiste, alte obiecte) contaminate (contagiune indirectă), ca şi prin particule de praf, ce conţin germeni. Aceasta impune ca în afara dezinfecţiei continue, să se facă, după externarea bolnavilor, şi dezinfecţia terminală a salonului (a locuinţei).
După boală se instalează o imunitate durabilă care este numai antitoxică (deci împiedică reapariţia scarlatinei), nu şi antistreptococică (putând apare noi infecţii streptococice cu diverse surse, distincte din punct de vedere antigenic). Receptivitatea la scarlatină este maximă la copiii între 1 – 10 ani. Testarea receptivităţii se poate face prin testul Dick: se injectează intradermic o anumită cantitate de toxină care dă roşeaţa pielii la cei receptivi, reacţie care rămâne negativă la cei care au anticorpi antitoxici (dobândiţi prin boală aparentă sau uşoară, trecută neobservată). Testul intradermic Dick, ca şi testul Schick din difterie sunt deci, teste de imunitate, nu de alergie (absenţa reacţiei – rezistenţă, prezenţa reacţiei – susceptibilitate).
Din multitudinea streptococilor existenţi clasificaţi în β-hemolitici (pe placă cu geloză sânge produc hemoliză mare, completă), α-hemolitici (sau viridans, care produc o hemoliză incompletă, cu inverzirea mediului) şi nehemolitici, primul grup este cel mai implicat în patologia umană. Pe baza structurii antigenice streptococii β-hemolitici au fost împărţiţi în grupe (desemnate cu litere: A, B, C, D etc.) şi tipuri (desemnaţi cu cifre: 1, 2, 3 etc); dintre toţi aceştia, cei din grupul A produc infecţii la om, iar dintre ei numai cei capabili să producă o exotoxină specială (cu efect eritrogen) sunt cei care produc scarlatină (numai la receptivi, adică cei care nu au antitoxină care să-i protejeze).
În concluzie, agentul etiologic al scarlatinei este streptococul β-hemolitic din grupul A (Streptococcus pyogenes), producător de toxină scarlatinoasă (eritrogenă, numită şi toxina Dick).
Streptococul β-hemolitic de grup A se fixează pe celulele epiteliale faringiene, proliferează şi secretă toxina care va difuza în organism, producând erupţia prin efect direct pe sistemul neurovegetativ, dar şi printr-o reacţie de hipersensibilitate întârziată. Sunt implicate trei mecanisme:
Anticorpii anti-eritrotoxici asigură imunitatea specifică antiscarlatinoasă. Apar şi alţi anticorpi (antistreptolizele O) – utilizaţi în diagnostic ca reacţia anticorp – antigen, care determină fenomene de tipul reumatism articular acut, glomerulonefrită acută, eritem nodos, purpură etc).
Perioada de incubație a scarlatinei este de 3 – 6 zile, cu variații între 1 – 10 zile. Debutul este brusc, mai rar brutal. De obicei, în plină sănătate, bolnavul prezintă triada simptomatică clasică a bolii: febră, dureri faringiene şi abdominale, vărsături. În general, o angină însoţită de vărsături trebuie suspectată de scarlatină. Febra se urcă până la 38 – 39oC, precedată de frison sau frisoane repetate. Hipertermia este exagerată la început, chiar în cazurile care ulterior evoluează benign. Bolnavul prezintă de la început tulburări gastro – intestinale, simulând uneori o apendicită acută. Apare, de asemenea, o uscăciune importantă în gât, apoi jenă şi dureri la deglutiţie, care se vor accentua ulterior. Respiraţia este mai frecventă, pulsul este accelerat şi depăşeşte gradul febrei, atingând la adulţi 120, la copii 120 – 140 de bătăi pe minut. Bolnavul prezintă o stare de nelinişte, uşoară agitaţie şi insomnie.
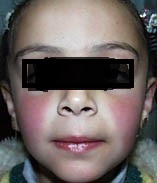
În faza de invazie, faţa bolnavului prezintă un aspect destul de caracteristic, care se va accentua şi mai mult în perioada următoare. Apare aşa numita „mască Filatov”, care constă în următoarele: pomeţii obrajilor sunt intens congestionaţi şi roşii, iar regiunile din jurul gurii şi nasului sunt mai palide. Această mască poate lipsi în scarlatinele mai uşoare; o putem găsi şi în alte boli febrile, de exemplu în pneumonie şi gripă.
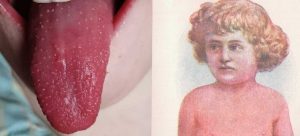
La sfârşitul fazei de invazie se constată enantemul foarte caracteristic, care cuprinde cavitatea buco-faringiană, şi se intensifică şi mai mult în perioada eruptivă. Limba la debutul scarlatinei este albă, încărcată cu un depozit albicios, cu marginile şi vârful roşii; se mai numeşte şi „limbă de porţelan”.
În scarlatină, amigdalele sunt hipertrofiate, intens hiperemiate şi extrem de roşii. Roşeaţa cuprinde, în afară de amigdale, şi lueta până la baza ei, unde se opreşte net şi trece sub formă de două semicercuri, bine delimitate la periferie, în stâlpi, care sunt şi ei înglobaţi în această roşeaţă. Lueta este adesea şi edemaţiată, edemul putând să se extindă şi spre faringele posterior. În această fază, pe amigdale se găsesc adesea puncte purulente. Deci, în scarlatină uneori angina poate avea aspectul unei angine eritematoase şi pultacee. Ceea ce este caracteristic enantemului buco – faringian este intensitatea culorii roşii a mucoaselor, care nu este niciodată aşa de exprimată în anginele banale, precum şi delimitarea netă a roşeţii la baza luetei.
După 1 – 2 zile de la debut, bolnavul intră în perioada eruptivă a bolii, când apare exantemul caracteristic. În această fază se descriu următoarele simptome:
Enantemul buco – faringian descris în perioada de invazie se intensifică şi mai mult. Tumefacţia şi edemul acestor regiuni devin mai evidente, mai ales la nivelul amigdalelor şi luetei, uneori bolnavul prezentând jenă la respiraţie. Pe amigdale se constată depozite pultacee, fie numai la nivelul criptelor, fie pe întreaga suprafaţă a amigdalei, ca în difterie. Bolnavii prezintă şi dificultăţi în deglutiţie în raport cu fenomenele anginoase. Înspre a 4-a şi a 7-a zi de boală, congestia tuturor acestor regiuni cedează. Mucoasa devine mai netedă, lucioasă, pentru ca în a 10 – 12-a zi, toate aceste regiuni să-şi reia aspectul lor aproape normal.
Începând cu această perioadă eruptivă, deci din a 2-a zi de boală, depozitul sabural începe să se elimine, limba descuamându-se de la vârf spre bază. În a 3 – 4-a zi de boală descuamaţia este parţială, depozitul central având forma unui V, cu deschiderea înspre baza limbii, în timp ce marginile limbii sunt descuamate formând un alt V roşu, care cuprinde în interiorul său V-ul alb format de depozitul sabural. Procesul de descuamare a limbii este terminat aproximativ în a 4 – 6-a zi de boală, când papilele limbii apar turgescente, proeminente, limba apărând mamelonată, aspect clasic descris sub denumirea de limbă zmeurie.

Urmează apoi refacerea epiteliului lingual, aspectul devenind neted, lucios, lustruit, ca o limbă poleită. În 10 – 12 zile, aspectul limbii revine la normal. Este de reţinut că această evoluţie în diferitele stadii a limbii este foarte caracteristică pentru scarlatină, astfel că la un moment dat, din aspectul acestui organ putem conchide aproximativ în a câta zi de boală ne găsim. În cazurile uşoare de scarlatină acest aspect al limbii poate lipsi.
La trei zile de la debutul simptomatologiei, apare exantemul, acesta dominând tabloul clinic în perioada eruptivă a bolii. Deşi exantemul se impune atenţiei medicului şi celor din jurul bolnavului, fiind pe primul plan, totuşi importanţa lui diagnostică nu este aşa de mare ca a enantemului, pentru că în unele cazuri, rare de altfel, el poate lipsi sau poate fi discret, pe când enantemul este constant şi apare mai precoce.
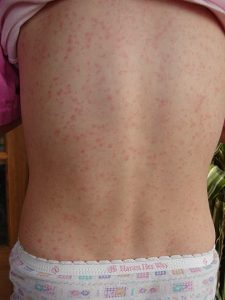
Exantemul apare în prima zi pe gât, apoi pe trunchi, pe faţa anterioară a toracelui şi a abdomenului şi la rădăcina membrelor; a doua zi se întinde şi pe extremităţi, astfel că în 48 de ore este de obicei generalizat pe întreg corpul. În cazurile cu exantem bine exprimat, privit de la distanţă mică, tegumentele sunt de culoare uniform roşie, având aspectul „racului fiert”. Deşi exantemul este de obicei generalizat pe întreaga suprafaţă a corpului, exceptând faţa, totuşi se constată că în anumite regiuni el este mai intens, mai ales la rădăcina extremităţilor, în regiunile axilare, inghinale şi la nivelul centurii, fiind în general mai accentuat în zonele de flexie decât cele în extensie. Uneori pe regiunea dorsală şi în părţile mai declive ale corpului, exantemul este cianotic.
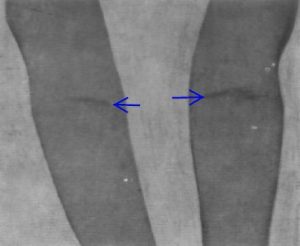
În partea de flexie a articulaţiilor mari, exantemul se aşează sub formă de linii, de-a lungul plicilor respective şi uneori aici are un uşor caracter hemoragic. Această dispoziţie liniară a exantemului se constată mai ales la nivelul plicilor de la articulaţia cotului, fenomen care este cunoscut sub denumirea de semnul Pastia. Acest semn se poate constata şi în alte regiuni ale corpului, în special în regiunea poplitee, uneori în regiunea inghinală. Când există, acest semn are importanţă diagnostică; în cazurile uşoare de scarlatină el poate lipsi.
Exercitând o presiune cu mâna sau cu spatula pe pielea cu exantem, regiunea comprimată apare de culoare alb – gălbuie, uneori de nuanţă net icterică, nuanţă care se menţine câteva momente şi după suprimarea presiunii. Această nuanţă icterică a tegumentelor este dată de o bilirubinemie uşor crescută, atribuită, fie unei insuficienţe hepatice, fie unei hemolize crescute. Dacă tragem cu unghia o dungă la nivelul exantemului, apare o dungă roşie, mărginită de două linii albe, constituind semnul Borsieri.
În scarlatină, ca şi în alte boli infecţioase, există o fragilitate vasculară importantă, în special în cazurile toxice, ceea ce se poate manifesta prin mici pete hemoragice pe tegumente sau prin predispoziţia de a face hemoragii la locurile traumatizate. Dacă se face o ciupitură la nivelul pielii, se produce o hemoragie locală. Uneori apar hemoragii la nivelul regiunilor comprimate de haine: în regiunile axilare, la nivelul centurii sau în regiunile declive ale corpului.
Exantemul scarlatinos, în mod obişnuit, respectă faţa. La acest nivel, în faza de stare se menţine aspectul de mască scarlatinoasă din perioada de invazie şi uneori se accentuează chiar. Totuşi, uneori se poate produce un exantem discret şi pe faţă, însă numai la nivelul pomeţilor congestionaţi, exantemul respectând regiunea din jurul gurii şi a nasului, care rămâne mai palidă, în contrast cu obrajii roşii.
Apariţia exantemului poate fi precedată şi de un prurit generalizat, care de obicei dispare cu apariţia exantemului, totuşi sunt cazuri când pruritul se menţine şi în perioada eruptivă. În unele cazuri la nivelul micropapulelor se observă mici vezicule cu conţinut clar, realizând o erupţie miliară. Intensitatea exantemului este variabilă după caz. În general, în cazurile mai severe de boală şi exantemul este mai exprimat, totuşi aceasta nu este o regulă, deoarece sunt cazuri foarte grave de scarlatină, cu exantem discret. În unele cazuri există un exantem foarte uşor numai în regiunile de predilecţie, pe când în restul tegumentului, erupţia lipseşte. Este de reţinut faptul că sunt cazuri când exantemul poate lipsi complet, când diagnosticul se face pe alte simptome, în special pe prezenţa şi caracterul enantemului.
În unele cazuri, de obicei uşoare, exantemul poate avea un caracter maculos, iar în alte cazuri, predominant papulos. În formele grave de scarlatină, se întâlneşte exantemul astacoid, format din pete roşii, infiltrate, edemaţiate, de culoare roşie – închis, uneori violacee, realizând forma clinică scarlatina „albastră”. În acelaşi timp bolnavul prezintă o cianoză a extremităţilor şi a buzelor. Tot în formele grave ale bolii, erupţia are un caracter hemoragic, purpuriu, echimotic.
Evoluţia exantemului este în mod obişnuit următoarea: în primele două zile el se accentuează, ajungând la maximum; persistă 1 – 3 zile, apoi păleşte şi dispare încet. Stingerea exantemului se face în ordinea apariţiei, el dispărând întâi de pe gât şi trunchi, apoi de pe extremităţi, astfel că adesea se întâmplă, că de pe trunchi erupţia a dispărut, ea persistând pe extremităţi, în special pe părţile lor distale, la nivelul mâinilor şi al picioarelor. O dată cu dispariţia exantemului, începe şi descuamarea.
În timpul perioadei eruptive, de obicei simptomele generale se accentuează şi mai mult. Temperatura se ridică la 39 oC, în raport cu gravitatea bolii. O dată cu apariţia exantemului, adesea febra se exacerbează puţin, după aceea se produce uneori o uşoară scădere a ei, menţinându-se apoi continuă cu mici oscilaţii în tot timpul acestei perioade. Starea generală a bolnavului este variabilă în raport cu gravitatea bolii. De obicei, bolnavii prezintă cefalee, insomnie, uşoară agitaţie. Pulsul este tahicardic în mod obişnuit, mai rar se poate totuşi produce bradicardie, mai ales în faza de regresiune a bolii.
Durata perioadei febrile a bolii (faza de invazie şi de erupţie) este de aproximativ 6 – 10 zile. Din ziua a 7 – 10-a de boală, febra începe să scadă. În acest timp, toate simptomele bolii încep să regreseze: dispare exantemul, apoi enantemul cu tulburările disfagice, se reduc şi dispar adenitele cervicale şi submaxilare, starea generală se ameliorează în mod treptat, într-un cuvânt dispar toate simptomele morbide locale şi generale şi bolnavul intră în perioada de convalescenţă, care corespunde aproximativ cu cea de descuamaţie. Prin intervenţia terapeutică perioada febrilă se scurtează.
Descuamaţia în scarlatină este precoce; ea începe cu descuamaţia mucoasei buco-faringiene, în special a limbii, care se produce deja în timpul perioadei eruptive a bolii. Chiar şi descuamaţia tegumentelor începe destul de repede, de obicei în a 6 – 7-a zi de boală, întâi la nivelul gâtului, apoi la nivelul trunchiului şi, în fine, la extremităţi, unde descuamaţia se menţine multă vreme. Intensitatea ei variază de obicei cu cea a exantemului; în cazurile cu exantem intens şi descuamaţia este mai intensă. În epidemiile uşoare de scarlatină descuamaţia este mai redusă, care adesea poate trece neobservată.
În raport cu gravitatea tabloului clinic, scarlatina se poate prezenta sub trei forme principale:
Acestea se prezintă cu febră de 38 – 39 oC, uneori mai scăzută, starea generală este bună, lipsesc complet fenomenele generale toxice, nu există fenomene nervoase, se constată o angină nu prea exprimată, cu reacţii ganglionare regionale foarte reduse. Exantemul este cel obişnuit, dar nu prea întins. Printre forme uşoare de boală sunt unele varietăţi. Există formele fruste de boală cu exantem abia schiţat şi întreaga simptomatologie foarte redusă. Mai sunt forme de boală în care scarlatina poate începe şi evolua obişnuit până la un anumit stadiu al ei, după care febra scade brusc şi toată simptomatologia se reduce şi dispare.
Tot printre cazurile uşoare de boală se descriu şi cazurile de scarlatină fără exantem în care diagnosticul este mai dificil. El se bazează mai ales pe datele epidemiologice (prezenţa altor cazuri de scarlatină în imediata apropiere) şi pe prezenţa enantemului şi a streptococilor hemolitici în secreţia faringiană. Adesea aceste cazuri sunt diagnosticate ca angine streptococice simple. Totuşi, este de notat că rareori şi scarlatinele fără exantem pot îmbrăca forme mai grave. În ultimii ani scarlatina, în majoritatea cazurilor, îmbracă tabloul clinic al acestor forme uşoare.
Acestea se prezintă cu simptome ceva mai intense decât cele uşoare. Febra este de 39 – 40 oC, starea generală puţin alterată, discrete fenomene generale de intoxicaţie, insomnie, uşoară agitaţie, tahicardie, fenomene exprimate de angină, reacţii locale ganglionare evidente, exantem destul de pronunţat.
În aceste cazuri, atât simptomele locale, buco – faringiene, cât şi cele generale sunt foarte marcate.
Fenomenele locale de angină sunt foarte exprimate, uneori angina este necrotică, pseudo-membranoasă. Limba şi buzele sunt crăpate, arse, pline de fuliginozităţi şi apar reacţii ganglionare regionale intense, uneori supurative. Bolnavul are inapetenţă, greaţă, vărsături, uneori diaree rebelă. Exantemul este intens, însă nu întotdeauna; el prezintă des o nuanţă violacee, cianotică; uneori este hemoragic.
Fenomenele generale de intoxicaţie sunt foarte intense; hipertermie mare, stare generală foarte rea, uneori extrem de gravă, fenomenele nervoase sunt alarmante (insomnie, ataxie, adinamie, delir), hipotensiune arterială, tahicardie intensă, puls slab, uneori filiform, tendinţă la colaps, cianoza buzelor şi extremităţilor.
În formele toxice, predomină fenomenele generale de intoxicaţie a sistemului nervos central, a sistemului nervos vegetativ şi a celui cardiovascular. Febra este mare, bolnavul prezintă nelinişte, insomnie, agitaţie, uneori stare subcomatoasă şi convulsii. Tulburările digestive sunt foarte accentuate: greaţă, vărsături, diaree; din partea aparatului circulator: tahicardie, aritmie, puls slab, uneori filiform, tendinţă de colaps, tensiune arterială foarte scăzută, cianoza buzelor şi a extremităţilor; apar de asemenea tulburări respiratorii, fără cauză pulmonară. Exantemul este cianotic, hemoragic.
Din punct de vedere al evoluţiei, formele toxice pot fi mai rar fulgerătoare, hipertoxice, de o gravitate excepţională; apar convulsii, stare comatoasă, colaps, moartea producându-se repede, încă înainte de apariţia exantemului. Diagnosticul în aceste cazuri este dificil, fiind bazat pe noţiunea de epidemie şi contactul cu un bolnav de scarlatină. În cele mai multe cazuri, formele toxice au o evoluţie mai lentă, apare exantemul, cu întreaga simptomatologie descrisă mai sus.
Formele septice sunt caracterizate prin predominanţa fenomenelor septice. Deseori găsim o necroză tonsilară, care se poate întâlni şi în formele toxice, însă mai rar. Uneori necroza este progresivă, trecând şi la faringele posterior. Reacţiile ganglionare sunt foarte marcate, deseori apar adenoflegmoane cervicale sau abcese amigdaliene, care pot da tulburări respiratorii sau pot leza vasele mari.
Formele grave mixte (toxico – septice) sunt caracterizate prin fenomene toxice şi septice, care apar, fie concomitent, fie simptomelor toxice le urmează localizările septice.
Diagnosticul de certitudine în scarlatină se bazează pe date epidemiologice, clinice şi de laborator.
Ele ne pot ajuta la stabilirea diagnosticului, când există noţiunea de epidemie de scarlatină şi prezenţa contactului cu un bolnav, înainte cu 1 – 7 zile. Vom căuta în jurul bolnavului indivizi cu fenomene de angină şi vom cerceta streptococii hemolitici la contacţi. Se va cerceta dacă bolnavul a mai avut sau nu scarlatină, ştiind că în mod obişnuit aceasta conferă o imunitate pe viaţă.
Acesta poate fi foarte uşor în cazurile tipice de boală, bazându-ne pe simpla inspecţie a bolnavului. Simptomele principale, caracteristice ale bolii sunt:
Diagnosticul diferențial în scarlatină este dificil în formele fruste și se face cu alergodermiile, rubeola, infecţiile cu enterovirusuri, erupţia mononucleozică, exanteme stafilococice, boala Kawasaki. Cu rubeola, diagnosticul diferenţial se face pe baza următoarelor elemente: incubaţia lungă din această boală (18 zile), cu perioadă de invazie uşoară, enantem foarte discret, exantemul nu respectă faţa şi este micromaculos, durând 1 – 2-zile. Simptomul diferenţial cel mai important dintre scarlatină şi rubeolă este prezenţa în aceasta din urmă a unei microadenopatii occipito – cervicale, uneori generalizate, care apare deja în perioada de invazie. În cazurile de rubeolă cu exantem scarlatiniform, diagnosticul diferenţial este dificil. Prognosticul este favorabil şi complicaţiile sunt rare la cei trataţi.
Deși sunt rare astăzi, cpmplicațiile în scarlatină sunt de trei feluri:
Scarlatina face parte din bolile care necesită internare obligatorie, declarare epidemiologică nominală şi izolare minimum 7 zile.
Tratamentul igieno – dietetic include următoarele măsuri:
Tratament patogenetic în scarlatină se adresează formelor severe, hipertoxice și include: corticoterapie: Prednison 1 mg / kgc / zi timp de 10 – 14 zile, sub control clinic şi ECG; imunoglobuline, intravenos. Tratamentul simptomatic în scarlatină include: antipiretice (Paracetamol, Aspirină, Metamizol); antiinflamatorii (Ibuprofen, Paracetamol); antialgice (Algocalmin); vitamine (din grupul B, C).
Se face prin diagnostic şi izolare, prin controlul contacţilor şi măsuri în focar. Supravegherea epidemiologică activă a teritoriului urmăreşte depistarea bolnavilor cu scarlatină şi alte infecţii streptococice (angine, erizipel, piodermite, impedigo etc) prin triaje în colectivităţile de copii şi şcolari, tabere, colonii etc. în sezonul rece; controlul zilnic al copiilor şi personalului în grădiniţe, creşe, cămine; investigaţii bacteriologice în colectivităţile cu risc crescut. În afară de măsurile generale, la apariţia unui caz se iau măsuri de izolare, de supraveghere a contacţilor, timp de 10 zile, cu control clinic la 2 – 3 zile, cu recoltări de exudate faringiene unde este cazul şi tratamentul cu penicilină al purtătorilor.
Dezinfecţia în focar este obligatorie, de tip continuu şi terminal (formol 5% în soluţie apoasă; cloramină 1 – 3%; bromocet 1 – 2%), atât în colectivităţi cât şi în locuinţe.
Chimioprofilaxia cu Penicilină este rareori indicată, la contacţii cu suferinţe endocardice. Administrarea prelungită timp de 5 ani de Penicilină V sau Benzatin – penicilină (Moldamin) se aplică celor cu antecedente de reumatism articular acut. După cum se vede, profilaxia generală şi în focar este aceeaşi, în cazul scarlatinei ca şi al altor infecţii streptococice, obiectivul principal fiind prevenirea complicaţiilor tardive imunologice.
© Copyright 2025 NewsMed - Toate drepturile rezervate.