Căutare
Căutare
Toate procedurile
Analiza detaliată
Analiza detaliată
|
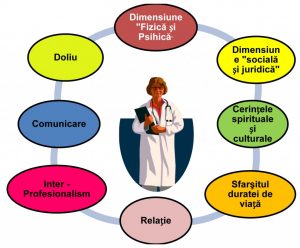
Aspecte importante în domeniul îngrijirilor paliative
Oxford Textbook of Palliative Medicine defineşte îngrijirea paliativă ca fiind asistenţa medicală a pacienţilor cu boli active, progresive şi avansate, pentru care prognosticul este limitat, iar îngrijirea trebuie să se concentreze asupra asigurării calităţii vieţii.
Organizaţia Mondială a Sănătăţii a definit medicina paliativă astfel: îngrijirea paliativă este o abordare care îmbunătăţeşte calitatea vieţii bolnavului şi a familiilor acestora, care se confruntă cu problemele asociate cu boala ameninţătoare de viaţă, prin prevenirea şi înlăturarea suferinţei, prin identificarea precoce, evaluare corectă şi tratamentul impecabil al durerii şi al altor probleme fizice, psiho-sociale şi spirituale.
| În ambele definiţii găsim conceptul de calitate a vieţii. |
Îngrijirea paliativă:
Îngrijirea paliativă are rolul de a ajuta persoana să-şi menţină calitatea vieţii cât mai bună şi să-i fie alături în lupta cu cancerul sau alte boli fără speranţă de vindecare. Tocmai din acest motiv, accentul îngrijirii paliative nu se pune asupra morţii sau asupra încercării de a găsi un leac, ci tocmai pe calitatea vieţii de fiecare zi, aşa cum am arătat în acest aliniat.
Totodată, îngrijirea paliativă presupune un parteneriat între persoana care are cancer, familie şi prieteni şi membrii echipei de îngrijire a sănătăţii. Această echipă poate include serviciile unui medic, asistent medical, asistent social, consilier şi consilier spiritual.
Pacientul are dreptul să ştie adevărul, adică diagnosticul. Dilema este cum transmitem acest adevăr, pentru că pacientul are de asemenea dreptul de a nu-şi dori să afle veşti rele! Principiile cardinale care stau la baza practicii medicale în general, deci şi în îngrijirea paliativă sunt:
Medicul poate avea tendinţa de a vedea doar interesul fizic al pacientului („binele medical”). „Binele total” cuprinde nu doar această latură fizică care este cunoscută mai bine de către medic, dar şi credinţele, valorile pacientului, care sunt cunoscute doar de pacient, uneori nici chiar familia neştiind cât de profunde sunt trăirile celui care este pe patul de suferinţă.
Abordarea pacientului care se adresează îngrijirilor paliative, porneşte de la tratamentul simptomelor, care pot fi multiple, dar prin care, având la îndemână numeroase mijloace terapeutice, se evită polipragmazia , deoarece un medicament poate viza acoperirea a două sau mai multe simptome.În cancerul avansat, cel mai frecvent simptom este astenia, acuzată de 95% dintre pacienţi, urmează apoi durerea (80%), inapetenţa/anorexia (80%), constipaţia (65%) care poate fi habituală sau agravată de tratamentul cu opioide, dispneea (60%), insomnia (60%), greaţă sau vărsături (50%), depresie (50%), confuzie (45%). |
Ca în orice domeniu sau activitate, şi îngrijirea paliativă se axează pe obiective. Principalele obiective ale îngrijirii paliative sunt:
În asistarea bolnavului aflat în fază terminală, este necesar ca aceste obiective să fie urmărite şi îndeplinite în totalitatea lor, cu atât mai mult pentru că ele îl vizează nu numai pe bolnav, cât şi familia acestuia.
Cu o istorie scurtă, începând din secolul trecut putem vorbi despre îngrijirea bolnavilor „fără leac״, care înregistrează o evoluţie depăşind consolarea, aducând ca noutate tehnici de îngrijire paliativă şi control simptomatic. Noutatea constă în susţinerea nu numai a bolnavului, ci şi a familiei lui.
În 1840, în Lyon, Franţa, apare o mişcare numită „mişcarea azilurilor”, care aduce ca noutate tratamentul paliativ modern. Acest punct este considerat începutul îngrijirilor paliative care va continua să progreseze de-a lungul anilor. În 1900, este înfiinţat Azilul „Sfântul Iosif” în Londra, culminând cu precursorul azilurilor moderne, înfiinţat ỉn 1967 tot în Londra, „Sfântul Cristopher”.
În 1975, în Marea Britanie, Canada şi Australia, datorită creşterii treptate a prevalenţei unor boli cronice, cunosc o dezvoltare puternică în această direcţie. Statele Unite înfiinţează primul azil în îngrijirea paliativă în 1974, în Connecticut. Evoluţia de la îngrijirea tradiţională la cea modernă duce la apariţia unor centre care acordă îngrijire în cadrul spitalelor.
Ceea ce se poate observa este că îngrijirea paliativă evoluează de la mişcarea de azil, la un amestec al sistemelor de îngrijire academice, dar şi nonacademice. Serviciile de îngrijire sunt oferite atât la domiciliu cât şi în cadru spitalicesc, de cele mai multe ori ele combinându-se.
Demn de observat la momentul actual este că dezvoltarea îngrijirilor paliative are loc cu predilecţie în societăţile moderne, societăţi care au în vedere respectul faţă de om până în ultima clipă a vieţii lui. Este foarte important ca evoluţia din diferite ţări să fie urmărită pentru ca să poată fi folosite succesele şi experienţa obţinute şi aplicate de alte state. Menţinerea calităţii vieţii se face în echipă multidisciplinară, în care luptă toţi pentru atingerea acestui scop.
Îngrijirea paliativă are ca scop, aşa cum am mai arătat, îngrijirea bolnavilor aflaţi pe moarte. Chiar dacă denumirea încă nu exista, încă de la începuturile ei, îngrijirea acestor bolnavi avea ca şi caracteristică principală, tocmai faptul că aceşti bolnavi erau aproape de moarte, motiv pentru care, îngrijirea lor era aparte faţă de îngrijirea bolnavilor în general. De-a lungul timpului, îngrijirea a cuprins şi familia.
Beneficiarii îngrijirii paliative nu sunt doar bolnavii de cancer, ci şi pacienţii geriatrici, cei cu boli neurologice, insuficienţe de organ, SIDA, malformaţii congenitale, precum şi alte boli cronice care necesită o îngrijire continuă sau la care simptomatologia are o evoluţie imprevizibilă. Îngrijirea pacienţilor pe moarte se extinde dincolo de controlul durerii şi al simptomelor, incluzând spijinul: pacientului pe măsură ce el se adaptează la scăderea abilităţilor fizice şi jeleşte anticipat pierderea familiei, prietenilor şi a tot ceea ce îi este familiar; familiei, care se adaptează la faptul că cineva apropiat va muri.
„Durerea este tot atât de trebuincioasă cât şi moartea” (Voltaire). Durerea derivă din cuvântul latinesc dolor; algia derivă din grecescul algos care înseamnă durere. Acest simptom – durerea – a apărut o dată cu fiinţa umană, fiind cel mai primitiv, dar şi cel mai frecvent întâlnit în practica medicală, totodată şi cel mai alarmant pentru bolnav.
Medicina bazată pe achiziţiile ştiinţifice este capabilă să ne facă să înţelegem suferinţa şi durerea. Astfel, durerea şi suferinţa alături de sănătate şi moarte, reprezintă momente marcante în existenţa fiinţei umane. Din perspectiva simţului comun, durerea se identifică cu boala şi, în final, cu moartea. De asemenea, s-a arătat că dintre cele câteva zeci de mii de simptome, durerea este cea mai complexă experienţă umană, neplăcută atât fiziologic cât şi psihologic fiind şi cel mai frecvent motiv de prezentare la medic.
De asemenea, durerea este cea mai frecventă cauză a suferinţei şi incapacităţii de muncă care afectează viaţa a milioane de oameni de pretutindeni. Estimările arată că aproximativ o treime din populaţia ţărilor industrializate suferă de dureri cronice şi că jumătate până la două treimi din populaţie este în incapacitate de muncă pentru perioade variind de la câteva zile până la câteva săptămâni, luni sau chiar permanent. În afară de aceste aspecte inestimabile de sănătate publică, ar fi demn de luat în consideraţie şi efectele economice ale durerii, ceea ce atrage ca efect principal pierderea a milioane de zile lucrătoare şi a importante sume de bani anual.
Specialiştii arată că durerea este greu de definit în limbaj cotidian, dar şi în limbaj de specialitate. Asociaţia Internaţională Pentru Studiul Durerii defineşte durerea „ca o experienţă senzorială şi emoţională neplăcută, asociată cu lezarea reală sau potenţială” a organismului. Încercarea de a defini durerea, noţiune abstractă, din mai multe puncte de vedere – neurologic, fiziologic, comportamental, afectiv, lingvistic şi chiar fiziologic – pare să constituie o modalitate de ieşire din labirintul definiţiei durerii. Astfel, încercarea de definire a durerii, ca un concept abstract se referă la:
Durerea este definită ca fiind o senzaţie neplăcută de intensitate variabilă, rezultat al executării receptorilor nervoşi periferici de către stimuli care lezează sau ameninţă ţesuturile cu distrugerea. Durerea este constituită în primul rând dintr-o senzaţie independentă şi distinctă şi în al doliea rând dintr-o reacţie individuală faţă de ea, adică ceva trăit în sfera psiho – afectivă.
Dacă intervenţia medicamentoasă revine exclusiv medicinii, susţinerea psiho-socială cade în sarcina psihologului, a asistentului social şi nu în ultimul rând a preotului, adică acelui personal care cu tact dar şi ajutaţi de cunoştinţe de specialitate, pot susţine bolnavul în lupta împotriva durerii.
Avansarea bolii canceroase şi nu numai, toate cele care nu au şanse de vindecare, îl aduc pe bolnav în postura de a experimenta mai multe tipuri de simptome: durere, oboseală, scădere în greutate, slăbiciune, dispnee, constipaţie, confuzii, tuse, dureri şi în alte zone decât cea afectată, lipsa poftei de mâncare şi altele, care cu tratament adecvat pot fi ţinute sub control. Este bine ca bolnavul să spună medicului despre oricare din simptome şi să-l întrebe tot ceea ce îi este neclar. În medicină nu ar trebui să existe ruşine, iar asistentul social trebuie să îl ajute pe beneficiar să înţeleagă că îi este permis să întrebe şi să cunoască tot ceea ce doreşte să ştie despre boala lui şi complicaţiile ei.
Gradul de acceptare şi ajungere la acord în boala terminală depinde de personalitatea pacientului – religie, cultură, sprijin în consiliere din partea profesioniştilor din domeniul sănătăţii şi de modalitatea de îngrijire. Din toate aceste aspecte, calitatea vieţii este influenţată de atitudinea şi valorile societăţii, scopul tuturor celor ce fac parte din viaţa bolnavilor cu boli care nu se mai pot trata fiind acela de a menţine această stare.
O dată cu înaintarea în vârstă, sănătatea fizică, dar şi cea mentală se deteriorează, de aceea este important să facem distincţie între bătrâneţea ca ultimă perioadă a vieţii şi starea de boală.
Starea de boală este o stare anormală care se poate asocia oricărei vârste. Bătrâneţea este o stare fiziologică normală care favorizează instalarea bolii. Acumularea deprinderilor nesănătoase de-a lungul vieţii: fumat, sedentarism, alimentaţie incorectă, consum excesiv de alcool etc., favorizează apariţia bolilor. Ca şi cum toate astea ne-ar fi suficiente, la bătrâneţe veniturile se restrâng pentru cei mai mulţi dintre ei, ceea ce îngreunează accesul atât la servicii medicale de prevenţie, cât şi la cele de intervenţie. Mă refer aici la intervenţii şi tehnici de recuperare / reabilitare şi foarte important, îngrijiri paliative.
Evoluţia lor de lungă durată le cronicizează, implicând creşterea costurilor pentru tratamente, îngrijiri şi servicii sociale. Pentru întâmpinarea şi contracararea costurilor este esenţial ca accentul să fie pus pe prevenţie. Din acest punct de vedere centrele de îngrijire paleativă pun accentul şi pe fazele incipiente ale bolilor grele, după ce bolnavul este evaluat, iar echipa de evaluare concluzionează că există şanse de stabilizare sau recuperare. Astfel, putem observa caracterul dublu al centrelor, de îngrijire a bolnavului în fază terminală, iar al doilea, de preîntâmpinare a bolii, de susţinere şi îngrijire.
Am amintit multiplele comorbidități şi cronicizarea. Nu sunt de neglijat: asocierea bolilor somatice cu cele psihice, vindecarea cu sechele, agravarea bolilor cronice, boli de nutriţie şi metabolism, cancere, demenţe, Alzheimer cu predilecţie, Parkinsonul, paranoia, delirul, halucinaţiile, apariţia complicaţiilor şi dependenţa persoanelor vârstnice de personalul de îngrijire.
Dacă la începuturile ei medicina paleativă se ocupa cu predilecţie de cancer, acum ea are în vedere şi alte boli incurabile care necesită atenţie cum ar fi demenţa, deficienţa unor organe datorate vârstei, dar şi boli în stadiu final al persoanelor vârstnice. Ideea principală se axează pe realizarea unei calităţi cât mai bune a vieţii. Echipele de lucru pluridisciplinare: medici, asistente medicale, terapeuţi, asistenţi sociali, psihologi, clinicieni, dieteticieni, lucrători pastorali, voluntari – oferă ỉmpreună sprijin, astfel încât viaţa rămasă pacienţilor să fie petrecută la un nivel cât mai bun cu putinţă.
Îngrijirea paleativă nu intenţionează să curme moartea, ci priveşte moartea ca pe un proces normal care face parte din viaţă.
Satisfacerea nevoilor psihologice este cel mai adesea ignorată. Acompaniamentul psihologic cade în sarcina personalului medical, psihologilor, asistenţilor sociali clericilor. Părăsirea pacientului în aceste momente este echivalentul gestului eutanasiatic, grăbind sfârşitul. Abordarea psihologică a bolnavului vine în întâmpinarea efectelor favorizării tratamentului medical. Tot aceasta reprezintă o expresie a solidarităţii şi de asemenea, o respingere a abandonului; este o metodă de într-ajutorare, de respect al vieţii; este de asemenea o terapie morală. O astfel de interacţiune cu bolnavul îi arată că este iubit şi profund acceptat aşa cum este; uşurează sentimentul de disperare tocmai prin împărtăşirea cu cei din jur, prin discutarea deschisă a bolii, determinând trecerea progresivă spre acceptare.
© Copyright 2024 NewsMed - Toate drepturile rezervate.