Căutare
Căutare
Toate procedurile
Analiza detaliată
Analiza detaliată
Fibroza pulmonară (cunoscută și sub numele de pneumopatie interstițială difuză) este o boală care se caracterizează prin înlocuirea interstițiului pulmonar cu țesut sclerozant, secundar depunerii la nivel interstițial și alveolar a unor componente celulare inflamatorii. Rata de supraviețuire la 5 ani este de aproximativ 30%, având o evoluție spre insuficiență respiratorie, în stadiile mai avansate. Tratamentul medicamentos este de cele mai multe ori ineficient, astfel încât singurul tratament care și-a dovedit eficacitatea este transplantul pulmonar (ideal, cel bilateral).
Medicamentele pot induce afectări pulmonare de intensitate variabilă, de la simple infiltrate până la injurie pulmonară acută. Afectarea pulmonară indusă de medicamente poate fi suspectată dacă pacientul este expus la medicament, dezvoltă semne și simptome respiratorii noi și dacă simptomele se remit după întreruperea medicamentului. Cea mai bună dovadă a relației cauzale între medicament și afectarea interstițială ar fi reapariția simptomelor la reluarea tratamentului incriminat. Diagnosticul reacției adverse medicamentoase poate fi dificil atât datorită polimorfismului reacțiilor la medicamente, cât și datorită faptului că pacientul deja suferă de o boală pentru care primește tratament, iar noile simptome pot fi puse pe seama agravării condiției inițiale (de exemplu, insuficiență cardiacă sau artrită reumatoidă).
Plămânii reprezintă principalele organe ale respiraţiei. Plămânii sunt organe pereche situate în cavitatea toracică, de o parte şi de alta a mediastinului. Dimensiunile diferă de la o persoană la alta în funcţie de vârstă, sex şi tipul constituţional. Greutatea plâmânilor diferă, plămânul drept având în medie 700 g faţă de 600 g ale plămânului stâng. Culoarea plâmânilor variază în funcţie de vârstă: la nou – născut, culoarea este roz – roşietică, iar la adult, albăstruie cu zone negre datorită depozitelor de praf şi cărbune (antracoză pulmonară). Plămânii au o consistenţă moale, buretoasă, elastică, revin la forma iniţială după ce au fost deformaţi.
Plămânii au formă de trunchi de con, cu baza mulată pe diafragm şi vârful mai rotunjit. Vârful plămânilor depăşeşte puţin prima coastă şi clavicula. Plămânii ocupă spaţiul care le este oferit datorită proprietăţilor lor fizice. Prezintă două feţe:
Segmentele sunt alcătuite din lobuli, unităţi morfologice mai mici, formate din totalitatea parenchimului respirator tributar unei bronhiole lobulare şi delimitate de septuri conjunctive perilobulare. Din bronhia principală dreaptă se desprinde bronhia superioară dreaptă. Bronhia intermediară se divide apoi în bronhia lobară mijlocie şi inferioară. Bronhia principală stângă se divide în bronhia lobară superioară stângă şi bronhia lobară inferioară stângă. Cele două bronhii primitive se continuă cu un număr mare de canale care se ramifică dihotomic de 17 – 19 ori la aproximativ un sfert de milion de bronhiole alveolare (cele mai mici diviziuni).
Acinul pulmonar reprezintă unitatea morfo – funcţională a parenchimului pulmonar şi este format din totalitatea parenchimului tributar unei bronhiole respiratorii. Are un diametru de 1 – 2 mm şi este alcătuit din ducte alveolare, saci alveolari şi alveole pulmonare (cu dimensiuni de 1/10 – 2/10 mm). Bronhiolele respiratorii se continuă cu zone de tranziţie aflate între căile aeriene de conducere şi cele de schimb numite ducte alveolare, al căror pereţi sunt parte componentă integrală din alveole.
Funcţia majoră a sistemului respirator este de a asigura O2 organismului şi de a elimina excesul de CO2. Funcţionarea optimă a sistemului respirator este realizată de ritmul, profunzimea şi rata respiraţiei, de volumele pulmonare, de rata de consum a O2 şi de eliminare a CO2.
Pneumopatiile interstițiale difuze reprezintă un grup de circa 200 boli diferite ce au în comun afectarea difuză a parenchimului pulmonar, adesea de cauză inflamatorie. Aceasta implică alterări ale interstițiului pulmonar, ale versantului epitelial sau capilar al alveolelor, sau pot implica toate structurile peretelui alveolar.
Deși au cauze diferite, pneumopatiile interstițiale difuze pot avea manifestări clinice, radiologice și funcționale similare. Ele se pot deosebi prin aspectele imagistice complexe, uneori caracteristice (identificabile prin tomografie computerizată de înaltă rezoluție), prin citologia lavajului bronhiolo – alveolar și prin modificările anatomo – patologice specifice diverselor afecțiuni ce fac parte din acest grup.
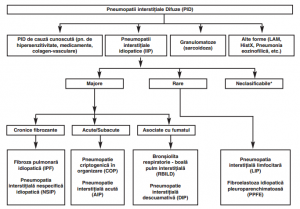
Clasificarea ERS (European Respiratory Society) a pneumopatiilor interstițiale difuze (2013)
Sunt peste 600 de medicamente care au fost incriminate în reacții adverse pulmonare. Cele mai cunoscute medicamente incriminate sunt: Amiodarona, citostaticele (Busulfan, Ciclofosfamidă, Metotrexat), inhibitorii de enzimă de conversie (Enalapril, Ramipril, Lisinopril, Perindopril), Aspirina, sărurile de aur, D – Penicilamina, unele antibiotice (Nitrofurantoin, Sulfasalazină), droguri ilicite (cocaină, heroină), alte (tocolitice, talc).
O listă actualizată se poate găsi pe site-ul: https://www.pneumotox.com/drug/index/ (The Drug-Induced Respiratory Disease Website). Recent, medicamentele biologice anti – TNF alfa folosite pentru tratamentul bolilor autoimune (de exemplu, Infliximab, Adalimumab), considerate de regulă responsabile de efecte adverse de tip infecțios (mai ales tuberculoză), pot induce o serie de reacții de hipersensibilitate manifestate prin pneumonită eozinofilică, sindrom de detresă respiratorie acută sau alveolită fibrozantă. Probabil, există și anumite caracteristici genetice ale gazdei care o fac să reacționeze astfel la un medicament.
Mecanismul de acțiune incriminat în afectarea pulmonară poate fi o toxicitate directă a medicamentului (mecanism citotoxic) sau o reacție imunologică. Unele medicamente par să acționeze prin ambele mecanisme.
Acționează fie prin toxicitatea directă a medicamentului, fie prin producția de chemochine sau radicali toxici de oxigen, care induc o injurie pulmonară. În acest grup se găsesc: agenți citotoxici (Bleomicină, Metotrexat, Ciclofosfamidă) dar și necitotoxici (Nitrofurantoin, Amiodaronă, Sulfasalazină). Plămânul de chimioterapie este un prototip de reacție citotoxică, ce apare la scurt timp după tratamentul cu citostatice, dar și cu unele antibiotice, agenți alchilanți, antimetaboliți, nitrosamine. Anatomo – patologic, se descrie o modificare pulmonară de tip afectare alveolară difuză.
Este de cele mai multe ori mediat de limfocitul T. Reacția este declanșată direct sau prin haptenele de care se leagă moleculele medicamentului. Unele medicamente pot acționa ca declanșatori ai reacției imune. Pentru diagnosticul hipersensibilității la medicament, în afară de relația temporală între administrare și simptome, pot fi utile testele in vitro de transformare blastică a limfocitelor sau migrația granulocitelor după expunere la molecula incriminată. Medicamentele care determină reacții pulmonare prin mecanism imun sunt sărurile de aur, Minocilina, Amiodarona, Nitrofurantoin, Metotrexatul, Paclitaxel.
Reacția pulmonară la medicamente poate îmbrăca aspecte și severități foarte diferite, corespunzător substratului anatomo – patologic al reacției pulmonare la medicamente. Nu există o corelație clară între un anume medicament și un anumit tip de răspuns pulmonar. Reacțiile medicamentoase pot îmbrăca aspectul de:
Timpul de la începerea administrării unui medicament până la apariția simptomelor poate fi de câteva zile pâna la câțiva ani și este imprevizibil. Simptomele pot apărea progresiv, cu febră izolată și dezvoltarea insidioasă a simptomelor respiratorii, sau brusc, cum se întâmplă adesea la Metotrexat. Simptomele includ dispnee accentuată progresiv, tuse seacă, febră înaltă și uneori un rash. Severitatea poate varia de la simptome discrete însoțite de câteva opacităti pulmonare imprecis delimitate până la procese de condensare extensive însoțind insuficiență respiratorie.
Având în vedere marea variabilitate de manifestare și posibilitatea de confuzie cu alte cauze de pneumopatii interstițiale difuze, ca și cu alte afecțiuni care induc simptome respiratorii, diagnosticul fibrozei pulmonare induse de medicamente este un diagnostic de excludere. Au fost formulate următoarele criterii pentru diagnosticul acestor pneumopatii interstițiale difuze și anume:
Prima măsură este întreruperea imediată a medicamentului cauzal și tratamentul simptomelor. Fenomenele acute se remit în 24 – 48 de ore, manifestările cronice se pot remite în timp mai lung; uneori pot rezulta modificări ireversibile fibrozante. În cazurile severe, poate fi necesară internarea în spital și tratamentul cu corticosteroizi sistemici în doze mari. Tratamentul cu corticosteroizi sistemici pe perioadă scurtă (câteva săptămâni) poate fi util pentru ameliorarea simptomelor și reversia modificărilor patologice.
Monitorizarea pacientului constă în reevaluare clinică, funcțională (capacitate de difuziune a monoxidului de carbon) și radiografică după o lună, apoi la 3 – 6 luni.
Identificarea medicamentului ca agent cauzator al fibrozei pulmonare și întreruperea lui poate fi singurul tratament necesar, cu remisiunea de cele mai multe ori completă. Uneori, chiar după întreruperea drogului, leziunea pulmonară, dacă a fost severă, poate fi ireversibilă.

Bronhopneumopatia cronica obstructiva (BPOC)

Sindromul de detresa respiratorie a nou-nascutului

Bronșita acută , Infectia cu citomegalovirus la copil , Infectii urinare la copii Răceala la copii

Despre pneumopatiile interstițiale difuze - noțiuni generale pentru identificarea acestor patologii

Despre pneumopatiile interstițiale difuze - noțiuni generale pentru identificarea acestor patologii

Despre pneumopatiile interstițiale difuze - noțiuni generale pentru identificarea acestor patologii

Despre pneumopatiile interstițiale difuze - noțiuni generale pentru identificarea acestor patologii
© Copyright 2024 NewsMed - Toate drepturile rezervate.