Căutare
Căutare
Toate procedurile
Analiza detaliată
Analiza detaliată
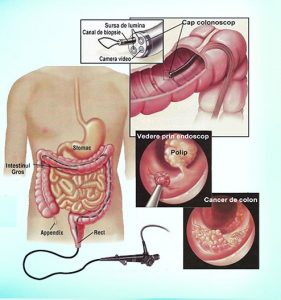 Endoscopia digestivă inferioară (colonoscopia) reprezintă explorarea de bază la ora actuală în diagnosticul afecţiunilor neoplazice, inflamatorii şi a multor categorii de boli ale rectului, colonului şi uneori chiar ale porţiunii terminale ale ileonului. Din punct de vedere tehnic, endoscopia digestivă inferioară este mult mai dificilă şi totodată mai laborioasă comparativ cu endoscopia digestivă superioară. Acest fapt se datorează traiectului mai lung al colonului, flexibilităţii deosebite a unor segmente precum şi numeroaselor curburi şi variante anatomice, fapt ce favorizează în majoritatea cazurilor formarea unor bucle pe parcursul examinării. Din aceste motive, la o parte dintre pacienţi examinarea completă nu este posibilă decât cu sedare sau anestezie generală, iar la unii pacienţi colonoscopia totată este posibilă nici sub anestezie generală.
Endoscopia digestivă inferioară (colonoscopia) reprezintă explorarea de bază la ora actuală în diagnosticul afecţiunilor neoplazice, inflamatorii şi a multor categorii de boli ale rectului, colonului şi uneori chiar ale porţiunii terminale ale ileonului. Din punct de vedere tehnic, endoscopia digestivă inferioară este mult mai dificilă şi totodată mai laborioasă comparativ cu endoscopia digestivă superioară. Acest fapt se datorează traiectului mai lung al colonului, flexibilităţii deosebite a unor segmente precum şi numeroaselor curburi şi variante anatomice, fapt ce favorizează în majoritatea cazurilor formarea unor bucle pe parcursul examinării. Din aceste motive, la o parte dintre pacienţi examinarea completă nu este posibilă decât cu sedare sau anestezie generală, iar la unii pacienţi colonoscopia totată este posibilă nici sub anestezie generală.
Din punctul de vedere a segmentului examinat şi a aparaturii utilizate, există două tipuri de examinări:
Pregătirea inadecvată a colonului, lungimea excesivă sau tonusul redus (de exemplu, la malnutriți), absenţa experienţei medicului pot duce la examinarea incompletă sau necorespunzătoare. Colonul nu are marcaje sigure pentru localizare, cu excepţia extremităţilor. Există unele puncte oarbe, în special după haustre, la nivelul cecului (dacă nu se avansează până la capăt şi se vizualizează cecul de la distanţă) sau în rect după valvulele Houston. Examinarea doar la retragerea aparatului poate determina omiterea unor leziuni deoarece colonul este deflat şi strâns; poate exista situaţia în care o leziune vizibilă la introducere să nu se mai vizualizeze la retragere.
Rata complicaţiilor la endoscopia digestivă superioară este estimată diferit în literatură în funcţie de perioada de timp acoperită, de aparatura utilizată, de experienţa examinatorilor şi de medicaţia adjuvantă utilizată, în special anestezice sau sedative. Un endoscopist experimentat care utilizează sedarea doar atunci când este necesar, debuclează şi ţine cont de durerea pacienţilor din timpul examinării are şanse reduse de a determina complicaţii. Lipsa de experienţă, utilizarea anesteziei sau manevrele terapeutice sunt asociate cu rate mai mari de complicaţii.
Majoritatea pacienţilor pot efectua pregătirea intestinală la domiciliu și se prezinte pentru colonoscopie la spital şi să plece apoi, puţin după aceea. Pacienţii foarte bătrâni, bolnavi sau constipaţi pot necesita o supraveghere profesională în timpul pregătirii intestinale. Modalitatea de pregătire poate fi influenţată de costuri, facilităţi disponibile, tipul de pregătire intestinală şi sedativele folosite, vârsta şi starea fiecărui pacient; potenţialul pentru proceduri terapeutice majore, disponibilitatea unor locaţii adecvate şi a personalului de îngrijire şi recuperare.
Colonoscopia se poate efectua rapid şi uşor la majoritatea pacienţilor. Examinarea necesită o unitate de îngrijire specializată şi un endoscopist cu experiență, care poate lucra uşor şi rapid. Majoritatea colonoscopiilor pot fi efectuate în condiţii de ambulator sau de internare de zi, în special dacă sunt doar în scop diagnostic. Menţinerea observaţiei peste noapte poate fi necesară dacă condiţiile de acasă nu sunt corespunzătoare sau dacă pacienţii locuiesc foarte departe.
Necesitatea unor proceduri terapeutice în timpul colonoscopiei poate impune internarea clasică a pacienţilor. Astfel, o parte din pacienţii la care se efectuează polipectomie sunt internaţi în spital în scopul supravegherii, deoarece există un risc crescut de complicaţii postpolipectomie, în special dacă leziunea este foarte mare şi sesilă, dacă pacientul are sângerare sau este în tratament cu anticoagulante sau medicamente antiplachetare (Aspirină, Dipiridamol). Cu toate acestea, astfel de pacienţi care locuiesc aproape de servicii medicale bune şi au fost bine informaţi despre conduita pe care trebuie să o urmeze în timpul unei crize, pot fi adeseori investigaţi în sistem de ambulator, deoarece complicaţiile sunt rare şi pot apare uneori la câteva zile după procedură.
Există mai multe variante de pregătire pentru investigaţia rectocolonoscopică. Unii o recomandau înainte efectuarea examinării cu pacientul nepregătit, considerându-se că orice modalitate de pregătire (în special, clisma) induce o serie de leziuni la nivel ano – rectal. Dacă rectul este gol, există posibilitatea de a stabili diagnosticul; inconvenientul apare când rectul este plin cu materii fecale, care împiedică vizualizarea. Din acest motiv la ora actuală o minimă pregătire este întotdeauna recomandată.
Clisma (una sau două clisme cu fosfat) este de obicei eficientă pentru colonoscopia limitată sau pentru sigmoidoscopia flexibilă în colonul normal. Examinarea poate fi efectuată la puţin timp după evacuare, în mod obişnuit în 10 – 15 minute, deoarece conţinutul intestinal proximal nu mai are timp să coboare în sigmoid. Colonul poate fi adesea pregătit perfect, până la nivelul colonului transvers, la pacienţii tineri (la copii, clismele cu fosfat sunt contraindicate, datorită riscului de fosfatemie). Pacienţii cu tendinţă la lipotimie sau simptome funcţionale intestinale sunt predispuşi la probleme severe vaso – vagale, după clismele cu fosfat. Boala diverticulară sau prezenţa stenozelor necesită o pregătire deplină a colonului, chiar şi pentru o examinare limitată, deoarece pregătirea colonului va fi mai puţin eficientă, iar clismele cu fosfat vor avea şanse mai mici să funcţioneze.
Indicaţiile pregătirii limitate sunt legate de efectuarea unei rectosigmoidoscopii, de starea sever alterată a pacienţilor sau de probabilitatea mare de obstrucţie, situaţie în care pregătirea orală este periculoasă, chiar potenţial fatală. În ileus sau în pseudo – obstrucţie pregătirea limitată normală nu este suficientă, mai multe clisme cu mult lichid fiind administrate în astfel de circumstanţe (până la un litru sau mai mult poate fi reţinut de colon în majoritatea situaţiilor). Un laxativ de contact cum ar fi Oxyphenisatin (300 mg) sau o doză de Bisacodyl pot fi adăugate clismei pentru a îmbunătăţi evacuarea.
Scopul pregătirii totale este curăţirea întregului colon, în special a segmentelor proximale. Nu există un regim unic de pregătire predictiv care să se potrivească la toţi pacienţii şi este adesea necesar ca pregătirea să se adapteze la nevoile individuale. Pacienţii cu constipaţie severă necesită o pregătire suplimentară, pe când cei cu colite severe nu pot primi altceva decât o clismă călduţă cu apă sărată.
Restricţia alimentară este o parte crucială a pregătirii. Alimentele pe bază de fier ar trebui oprite cu cel puţin trei sau patru zile înainte de colonoscopie, deoarece produc o coloraţie negricioasă şi dau un aspect vâscos al materiilor fecale, care interferă cu inspecţia şi este dificil de eliminat. Alimentele care dau constipație ar trebui oprite cu una sau două zile înainte. Pacientul ar trebui să nu ingere alimente care determină reziduu mare cu 24 de ore înainte de colonoscopie (evitând muesli, vegetalele fibroase, ciupercile, fructele, nucile, strugurii etc.).
Alimentele uşoare ce sunt digerate uşor (supe, omlete, cartofi, brânză, îngheţată) sunt acceptate până la (incluzând) prânzul din ziua premergătoare colonoscopiei. Cina şi micul dejun înainte de colonoscopie trebuie să fie înlocuite de fluide. Ceaiul sau cafeaua (cu lapte dacă se doreşte) pot fi băute până în ultimul minut, orice reziduu închis la culoare prezent nu pune probleme endoscopistului. Orice altă băutură limpede poate fi administrată până în ultimul minut.
Regimurile de lavaj oral de un tip sau de altul sunt folosite universal suplinind abordarea tradiţională „purgativ plus clismă”, deoarece sunt eficiente şi nu produc durere. Unii pacienţi nu pot consuma cei trei sau patru litri de fluid necesar pregătirii, datorită distensiei abdominale, senzaţiei de greaţă sau vărsăturilor, gustului neplăcut al soluţiei alese.
Soluţiile echilibrate de electroliţi sunt fiziologic corecte, incluzând necesarul de sodiu, clorura de potasiu şi bicarbonat pentru evitarea pierderilor corporale. Din păcate, gustul aditivilor (în special, clorura de potasiu și sulfatul de sodiu) este neplăcut.
Soluţia electrolitică echilibrată de Polietilenglicol este una dintre cele mai utilizate în practica medicală (Fortrans, Endofalk etc). Gustul său este uşor neplăcut, datorită sulfatului de sodiu, bicarbonatului şi clorurii de potasiu incluse să minimalizeze pierderile corporale, chiar dacă soluţia este consumată rece. Omiterea sulfatului de sodiu şi reducerea clorurii de potasiu îmbunătăţesc uşor gustul, ca şi adaosul de esenţe de fructe sau aromatizanţi. Acceptarea de către pacienţi a acestei soluţii poate fi îmbunătăţită de către endoscopist prin împărţirea celor trei sau patru litri necesari în două doze (administrare divizată), cu 2 litri băuţi în seara dinainte şi restul de unu – doi litri în dimineaţa examinării. Ritmul de consumare recomandat este de 1 – 1,5 litri pe oră, dar poate fi redus în caz de efecte adverse.
Manitolul este disponibil sub forma unei pudre albe cu aspect şi gust similar glucozei sau ca o soluţie intravenoasă gata preparată care poate fi băută. În soluţie, Manitolul prezintă o încărcare isoosmotică de până la 5% (pe doi sau trei litri) cu o pierdere corespunzătoare de electroliţi şi lichide corporale în timpul diareei rezultante, cu toate că aceasta pune probleme doar vârstnicilor şi în mod normal poate fi inversată rapid prin ingestia de lichide. Faptul că soluţia este dulce poate cauza greaţă, diminuată prin răcire sau adăugarea de suc de lămâie. În particular, copiii tind să o vomite.
Soluţia de Manitol singură (un litru de 10% manitol băut răcit în timp de 30 de minute, urmat de un litru de apă plată) este o soluţie utilă de a realiza o pregătire rapidă a colonului (în două – trei ore) pentru cei ce necesită colonoscopie de urgenţă, sau doi litri de soluţie 5% evită reactivări la pacienţii cu rectocolită ulcero – hemoragică activă. Există un potenţial de risc de explozie după Manitol, deoarece bacteriile de la nivelul colonic conţin enzimele necesare pentru metabolizarea Manitolului şi a carbohidraţilor similari în concentraţii explozive de hidrogen. Din acest motiv, endoscopia terapetică cu utilizarea curentului electric este riscantă dacă nu s-a utilizat insuflaţia cu dioxid de carbon sau nu s-a făcut schimbarea gazului colonic de câteva ori prin aspiraţie şi reinsuflaţie cu aer din cameră.
Citratul de magneziu şi alte săruri se absorb foarte greu, acţionând ca un purgativ osmotic. Dacă se bea destul lichid, nu este necesară clisma.
Citratul de magneziu singur (un litru de soluţie 10% sau 100 g oxid de magneziu şi acid citric ca pulbere) pare să fie eficient şi este accesibil. La amestecarea substanţelor sub formă de pulbere se produce şi se eliberează căldura, necesitând o cană mare pentru dizolvare, iar soluţia să fie răcită cu cuburi de gheaţă. Diareea fără durere poate debuta în două – trei ore. Pentru pacienţii cu constipaţie severă, sulfatul de magneziu, în ciuda gustului neplăcut, este foarte eficient dacă este administrat în doze repetate la anumite intervale de timp (5 ml de cristale în 200 ml apă caldă, urmate de suc sau alte lichide).
Fosfatul de sodiu se prezintă ca o substanţă administrată oral, asemănătoare cu clisma cu fosfat. S-a dovedit a fi la fel de eficientă ca soluţia de electroliţi de Polietilenglicol, dar în mod semnificativ mai tolerabilă de către pacienţi în principal datorită faptului că volumul ingerat este de doar 90 ml. Ea trebuie urmată de cel puţin un litru din alt lichid limpede, la alegere.
Dieta cu conţinut redus în reziduuri trebuie explicată şi urmată de pacient. Un lubrifiant anal incolor poate fi recomandat pentru a evita durerile perianale. Volumele mari de soluţie de Polietilenglicol trebuie administrată divizat în două doze începând din seara dinaintea examinării, iar restul luat dimineaţa înainte, astfel încât conţinutul cecal să rămână fluid; dacă examinarea este programată după amiaza, şi pacientul nu are de parcurs o distanţă mare, ambele doze pot fi administrate în dimineaţa examinării.
Pacientul ar trebui să fie încurajat să îşi desfăşoare activităţile sale normale pentru încurajarea tranzitului. Ingestia ar trebui să fie oprită temporar dacă apare greaţa sau disconfortul datorat distensiei. Endoscopistul poate fi nevoit să aspire mari cantităţi de lichid în timpul examinării, dar pacientul este cruţat de modificările de dietă, crampe şi ocazional efecte vaso – vagale ce pot apărea într-un regim de purgativ. Rezultatul este de obicei excelent dacă a fost băut tot volumul de lichid. La 10% din pacienţii cu greaţă sau vărsături care împiedică continuarea ingestiei, suprafaţa colonului poate fi acoperită cu reziduuri.
Acest regim de compromis combină un purgativ şi un lavaj osmotic, este uşor de administrat, are gust plăcut pentru majoritatea pacienţilor şi este aproape eficient universal. Principiul este de a crea întreruperi minime în rutina normală a pacientului, pentru a se permite o zi normală de muncă înainte de colonoscopie. Principiul este ca examinarea să se facă la scurt timp după consumarea agentului purgativ, deoarece în opt ore absorbţia apei reface consistenţa materiilor fecale.
Copiii acceptă preparatele orale cu gust plăcut, cum ar fi citratul de magneziu. Ingestia de volume mari poate fi mai greu acceptată, ingestia de manitol cauzând greaţă sau vărsături. Colonul copilului se evacuează relativ uşor în mod normal, exceptând colitele unde pregătirea pacienţilor este dificilă. Clismele cu fosfat sunt contraindicate la copii, deoarece există posibilitatea hiperfosfatemiei.
Pacienţii cu rectocolită ulcero – hemoragică necesită o atenţie specială în timpul şi după pregătire. Pregătirile energice pot declanşa recăderi ale bolii inflamatorii intestinale, prin efect chimic sau chiar mecanic. Câteodată o clismă simplă cu apă plată sau salină va curăţi colonul distal suficient pentru colonoscopia limitată. La pacienţii cu colită severă este improbabilă utilizarea colonoscopiei totale.
Pacienţii cu constipaţie necesită adesea o pregătire suplimentară a colonului. Aceasta este dificil de efectuat la pacienţii cu megacolon sau boala Hirschsprung, la care colonoscopia ar trebui să fie evitată. Pacienţii constipaţi ar trebui să urmeze tratamentul obişnuit cu purgative, alături de pregătirea pentru colonoscopie, de preferat în doze mai mari cu câteva zile înainte.
Pacienţii cu sângerare activă ce necesită o pregătire pentru o colonoscopie totală mai riguroasă sunt pregătiţi prin sondă nasogastrică sau manitol. Pacienţii cu hemoragii masive pot fi examinaţi preoperator cu un lavaj colonic pe masă, combinând un tub de cecostomie cu un tub rectal de absorbţie.
Inhalarea de oxid nitric sau oxigen poate fi folosită ca o cale de mijloc între lipsa sedării şi sedarea intravenoasă. Amestecul 50 : 50 de oxid nitric și amestec de oxigen se poate autoadministra de către pacient, ce inhalează dintr-un cilindru mic prevăzut cu o valvă. Această sedare ar trebui să fie utilă pentru unele sigmoidoscopii flexibile şi insuficientă pentru pacienţii cărora li se efectuează o colonoscopie totală de către un endoscopist experimentat. Pacienţii temători examinaţi de un endoscopist neexperimentat necesită sedare convenţională.
Regimul ideal de sedare pentru colonoscopie poate dura doar cinci – zece minute, cu o puternică acţiune analgezică, dar fără depresie respiratorie sau efecte adverse, permiţând pacientului să se simtă confortabil, totodată acesta fiind capabil să-şi schimbe poziţia în timpul examinării şi apoi să se recupereze rapid. Cea mai metodă este în prezent dată de infuzia intravenoasă de benzodiazepine, cum ar fi Midazolam (1.25 – 5 mg maxim) sau Diazepam (2.5 – 10 mg maxim), fie singur sau asociat cu o doză mică de opiaceu, cum ar fi Petidina (Meperidină 25 – 100 mg maxim).
Benzodiazepinele au un efect anxiolitic, sedativ şi amnezic, în timp ce opiaceele sunt analgezice iar în cazul petidinei apare o uşoară senzaţie de euforie. În general, ar trebui administrată o doză mică de benzodiazepine, în caz că pacientul nu este foarte anxios.
Propofolul, o emulsie intravenoasă a unui agent anestezic, este larg răspândită în unele ţări (Franţa, Germania) şi sporadic în altele. Ideal, ar trebui administrat de un medic anestezist, deoarece poate avea un risc semnificativ de depresie respiratorie marcată, dar cu o pregătire bună şi măsuri de siguranţă, poate fi utilizat şi de endoscopist. Durata sa scurtă de acţiune, cu o perioadă de recuperare totală de numai 30 de minute, este un avantaj faţă de dozele excesive de sedative convenţionale. Pe de altă parte, pacientul devine insensibil şi nu este capabil să coopereze în schimbarea poziţiei, sau să anunţe o durere excesivă.
Sunt utili de obicei în caz de supradozare, dar unii endoscopişti administrează de rutină antagonişti (intravenos sau intramuscular) pentru a reduce perioada de recuperare. Flumazenilul este util ca antagonist benzodiazepinic, iar Naxolonul intramuscular ca antagonist opioid [13].
Induc relaxarea colonului pentru minim cinci – zece minute şi ajută la optimizarea vizibilităţii în timpul examinării unui colon hipercontractil. În mod uzual, se poate folosi Buscopan (20 mg intravenos) sau Glucagonul (0.5 – 1 mg intravenos). Buscopanul poate da tulburări de vedere ce contraindică conducerea autovehiculelor. Glucagonul este mai scump, dar nu are efecte secundare oculare sau prostatice.
Bacteriemia poate apare la traversarea colonului sigmoid, existând cazuri de peritonită bacteriană la pacienţii cu ascită sau cu dializă peritoneală. Pacienţii cu risc şi imunosuprimaţi, cu neutropenie severă sau grav bolnavi (în special, copiii imunocompromişi) ar trebui să fie protejaţi prin administrarea unei combinaţii de antibiotice potrivite, administrate anterior pentru a da o concentraţie terapeutică în sânge la momentul examinării. O posibilă schemă pentru adulţi poate fi: Ampicilină 3 g oral cu o oră înainte sau 1 g în 2,5 ml Lidocaină 1% intramuscular, plus o doză de 0,5 g administrată oral la 6 ore după procedură, şi Gentamicină 120 mg intramuscular cu o oră înainte. Alternativ, se poate administra o singură doză de 80 mg Gentamicină intravenos şi Ampicilină 500 mg înainte de pregătire.
Vancomicina (20 mg / kg corp în administrare intravenoasă timp de 60 de minute înainte de procedură) poate înlocui Ampicilina la pacienţii cu sensibilitate la Penicilină. Copiii sub 10 ani primesc jumătate din doza adultului: 2 mg / kg corp de Amoxicilină sau Gentamicină. La pacienţii cu risc crescut, administrarea de antibiotice trebuie continuată în următoarele 24 sau 48 de ore.
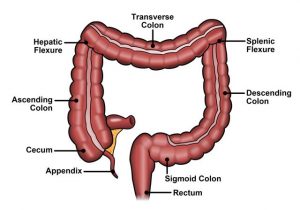 Rectul şi sigmoidul distal sunt orientate paralel cu coccisul şi sacrul până la nivelul promontoriului. La acest nivel sigmoidul se orientează anterior, apoi face o buclă caudală şi iarăşi posterioară şi continuă în şanţul paravertebral cu descendentul. Colonul descendent este situat paravertebral până la nivelul unghiului splenic, apoi este orientat anterior şi ulterior medial, continuându-se cu colonul transvers până la unghiul hepatic. De la unghiul hepatic, colonul se orientează posterior şi în jos, continuându-se cu colonul descendent şi apoi cu cecul.
Rectul şi sigmoidul distal sunt orientate paralel cu coccisul şi sacrul până la nivelul promontoriului. La acest nivel sigmoidul se orientează anterior, apoi face o buclă caudală şi iarăşi posterioară şi continuă în şanţul paravertebral cu descendentul. Colonul descendent este situat paravertebral până la nivelul unghiului splenic, apoi este orientat anterior şi ulterior medial, continuându-se cu colonul transvers până la unghiul hepatic. De la unghiul hepatic, colonul se orientează posterior şi în jos, continuându-se cu colonul descendent şi apoi cu cecul.
Mobilitatea segmentelor intestinale este importantă pentru desfăşurarea examinării. Rectul este un segment fix, în timp ce sigmoidul este fixat de peretele colonului prin mezou, care se inseră pe peretele posterior ca un V întors; majoritatea pacienţilor au o mobilitate sigmoidiană importantă, fapt ce favorizează formarea unor bucle ce creează dificultăţile cele mai mari în timpul explorării colonoscopice. Există pacienţi la care sigmoidul este foarte mobil (mezosigmoid foarte lung) şi dimpotrivă pacienţi cu sigmoid foarte puţin mobil sau chiar fix (aderenţe postoperatorii, mezosigmoid foarte scurt). Histerectomia poate determina uneori probleme deosebite în examinare prin aderenţe postoperatorii şi prin dispariţia suportului pentru ansele sigmoidiene, ceea ce accentuează buclele sigmoidiene.
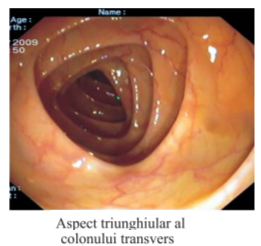
Colonul descendent este fix, în timp ce transversul este al doilea segment mobil, fixat de peretele posterior prin mezou, care se inseră la acest nivel ca un V obişnuit. Colonul ascendent este fix, în timp ce cecul este mobil, putând fi examinat prin aspirarea şi colabarea lumenului după traversarea flexurii hepatice.
Rectosigmoidoscopia cu aparatul rigid este rar folosită la ora actuală, datorită disconfortului pacientului şi ratei de acurateţe relativ reduse. Examinarea se efectua în poziţia genu – pectorală sau pe masa ginecologică. Se introduce endoscopul rigid, lubrefiat, cu mandrenul de sus în jos şi din spate înainte pe 1,5 – 2 cm. Ulterior, aparatul se roteşte astfel încât este orientat către promontoriu (sacrul bolnavului), din partea anterioară spre posterior şi se mai introduce aparatul încă 3 – 4 cm. Depăşirea valvelor Houston se realiza prin înclinarea aparatului, întâi spre dreapta apoi spre stânga, fiind posibilă examinarea pe 20 – 25 cm. Există numeroase alte limite ale rectosigmoidoscopiei rigide, cum ar fi existenţa de numeroase zone oarbe, aprecierea dificilă a distanţei şi imposibilitatea retroversiei.
Numeroşi examinatori preferă să utilizeze o singură mână pentru controlul segmentului de control (susţinerea segmentului de control, acţionarea rotiţelor de angulare şi a valvelor de aspiraţie şi insuflaţie), astfel încât cealaltă mână să acţioneze tubul de inserţie a colonoscopului. Alţi colonoscopişti utilizează ambele mâini pentru controlul endoscopului; în acest caz mâna dreaptă se deplasează succesiv de pe segmentul de control pe teaca colonoscopului. Rareori, unii colonoscopişti utilizează un asistent pentru inserţia tubului colonoscopului, ei manevrând exclusiv segmentul de control; în acest caz este dificil de realizat coordonarea între cei doi membri ai echipei.
Colonoscopia cu două persoane se bazează pe un asistent ce manevrează tubul. Aceasta permite endoscopistului să utilizeze corpul de control al instrumentului în modul în care (din păcate) este în mod curent realizat (asemănarea cu gastroscopul), cu mâna stângă lucrând cu controlul sus – jos şi acţionând valvele de sucţiune apă/aer, iar mâna dreaptă ajustând controlul de angulaţie stânga dreapta. Asistentul execută rolul descris în colonoscopia cu o singură mână, trăgând şi împingând instrumentul în funcţie de instrucţiunile date de endoscopist. În situaţii dificile ocazionale, de exemplu trecerea printr-o angulaţie neobişnuită sau prinderea unui polip dificil, toţi endoscopiştii folosesc justificabil ajutorul scurt al unui asistent pentru a controla tubul câteva momente.

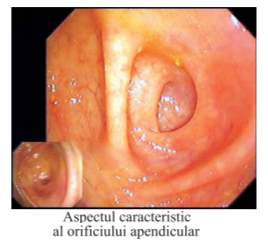
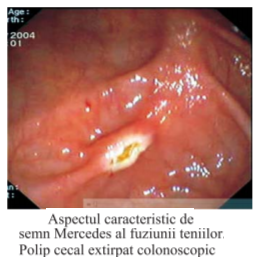
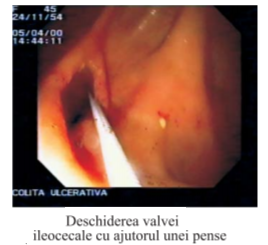
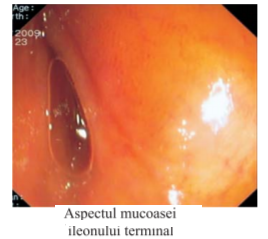
© Copyright 2025 NewsMed - Toate drepturile rezervate.