Căutare
Căutare
Toate procedurile
Analiza detaliată
Analiza detaliată
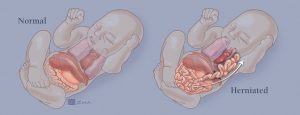
Hernia diafragmatică congenitală este o afecţiune gravă, manifestată la nou – născut, de obicei asociată cu o serie de complicaţii pulmonare de diverse grade. O etapă importantă în diagnosticul şi tratamentul herniei diafragmatice congenitale l-a constituit diagnosticul antenatal (ecografie, amniocenteză, fetografie), iar ulterior intervenţiile chirurgicale in utero. Incidența bolii variază de la 1/2.000 la 1/5.000 de naşteri. Pentru hernia diafragmatică congenitală, markerul prenatal cel mai important este polihidramniosul (adică, o acumulare în exces a lichidului amniotic), care este prezent în peste 80% din cazuri. Polihidramniosul nu este numai un marker valoros pentru hernia diafragmatică congenitală, ci este şi un important factor prognostic, prezenţa sa indicând un prognostic sumbru.
Din punct de vedere embriologic, diafragmul derivă din:
Cea mai cunoscută teorie care ar explica acest tip de hernie se referă la insuficienţa de fuziune a membranelor pleuro – peritoneale. Hipoplazia pulmonară care acompaniază hernia diafragmatică congenitală se datorează compresiunii progresive asupra plămânului exercitată de ansele herniate din abdomen. Pulmonul afectat conţine un număr mai mic de ramificaţii bronşice, un număr mai mic de alveole şi vase pulmonare deficitare. Ramurile arteriale preacinoase şi intraacinoase prezintă o hipertrofie marcată a tunicii medii. Această hipertrofie, asociată cu scăderea numărului de vase pulmonare, joacă rol esenţial în creşterea rezistenţei vasculare pulmonare şi determină hipertensiune pulmonară la copiii cu hernie diafragmatică congenitală.
Hernia diafragmatică congenitală nu are caracter genetic, apărând sporadic, deşi au fost comunicate cazuri familiale în situaţii rare. În literatura de specialitate, au cazuri de hernie diafragmatică congenitală însoţind trisomii 18 (sindromul Edwards), 21 (sindromul Down) și 22. Au fost implicaţi şi factori exogeni cum ar fi: Thalodomida, Chinina, Fenmetrazina sau Nitrofenul ce ar fi posibili agenţi cauzatori ai herniei diafragmatice congenitale.
Mărimea defectului variază de la 2 – 3 cm până la dimensiuni foarte largi, interesând aproape tot hemidiafragmul. 80% din cazurile de hernie diafragmatică congenitală au fost localizate pe partea stângă. Localizările bilaterale ale herniei diafragmatice congenitale postero – laterale sunt extrem de rare. |
Incidenţa malformaţiilor asociate la copiii cu hernie diafragmatică congenitală s-a considerat iniţial ca fiind scăzută. Multe studii au raportat incidenţa malformaţiilor asociate cazurilor cu hernie diafragmatică congenitală, dar nu au inclus în statistică copiii morţi sau cei născuţi vii, dar care au murit înainte de a fi operaţi. Se consideră de aceea că un mare număr de copii cu hernie diafragmatică congenitală având şi malformaţii congenitale asociate nu au fost cuprinşi în acele rapoarte. Mai mult, studii recente arată că 100% din copiii născuţi morţi şi având hernie diafragmatică congenitală prezintă anomalii asociate letale. Copiii cu hernie diafragmatică congenitală care mor în timpul resuscitării sau în perioada de stabilizare prechirurgicală au un număr semnificativ mai mare de anomalii asociate grave, comparativ cu cei care au fost operaţi cu succes. De altfel, malformaţiile asociate la nou – născuţii cu hernie diafragmatică congenitală constituie un important factor prognostic.
Doi cercetători au analizat incidenţa malformaţiilor asociate şi impactul lor asupra cazurilor de supravieţuire la 116 cazuri consecutive de hernie diafragmatică congenitală dintr-un total de 368.772 de nou – născuţi vii la trei maternităţi din Dublin. Pacienţii au fost împărţiţi în două grupe: grupul I cuprinzând 64 (55%) care au murit în timpul manevrelor de resuscitare, înaintea oricărui gest chirurgical, la vârsta de aproximativ 12 ore şi un al doilea grup, cuprinzând 54 (45%) pacienţi şi care au suferit intervenţii chirurgicale. A fost observată o diferenţă semnificatrivă privind incidenţa malformaţiilor asociate la cele două grupuri de pacienţi. În primul grup, 40 (63%) au avut 79 malformaţii asociate, pe când în grupul al doilea numai 4 (8%) pacienţi au avut malformaţii asociate. Primează malformaţiile cardiace şi cele ale tubului neural (spina bifida, anencefalia, encefalocelul, hidrancefalia, lipomielomeningocelul etc.).
Folosirea pe scară largă a ecografiei obstetricale a determinat creşterea ratei de diagnostic antenatal a herniei diafragmatice congenitale până la 50 – 60% din cazuri, în jurul vârstei de 20 săptămâni de sarcină. Diagnosticul de hernie diafragmatică congenitală se pune pe prezenţa anselor intestinale în torace. Se mai iau în considerare: polihidramniosul, balansarea mediastinului şi absenţa pungii cu aer a stomacului intraabdominal, hidropsul fetal. De altfel, polihidramniosul este întâlnit în 80% din cazurile de hernie diafragmatică congenitală, iar prezenţa sa este un semn de prognostic negativ. Cauza polihidramniosului din hernie diafragmatică congenitală este neclară, considerându-se a fi datorat dificultăţilor de înghiţire a lichidului amniotic prin compresiunea esofagului de către organele herniate.
Diagnosticul ecografic al herniei diafragmatice congenitale localizată pe dreapta este mai dificil căci ecogenitatea ficatului fetal este asemănătoare plămânului, un semn valabil ar fi în acest caz prezenţa veziculei biliare în torace. Se estimează gradul hipoplaziei pulmonare prin raportul plămân de partea neafectată / cap, care trebuie să fie mai mare de 1,4. Tot ecografic se va face diagnosticul diferenţial cu adenomatoza pulmonară chistică, leziuni chistice mediastinale (teratoame chistice, chisturi neurogene, chisturi bronhogene, chisturi de origine timică).
Diagnosticul prenatal are avantajul că mama cu un copil cu hernie diafragmatică congenitală poate fi adresată unui serviciu specializat cu posibilităţi de resuscitare neonatală după care în funcţie de răspunsul la manevrele de resuscitare copilul este trimis în serviciul de chirurgie. În aceeaşi măsură, dacă anomalii congenitale letale sunt prezente, diagnosticul prenatal permite indicaţia de întrerupere terapeutică a sarcinii. În cazurile selectate, intervenţia in utero poate fi (teoretic) posibilă.
Debutul şi severitatea simptomelor în hernia diafragmatică congenitală depind de volumul masei viscerale herniate în torace şi de gradul hipoplaziei pulmonare.
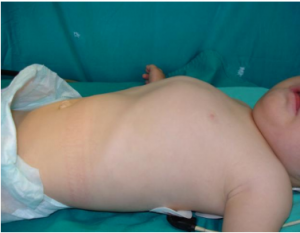
Aspectul clinic al unui pacient cu hernie diafragmatică congenitală
Formele cu manifestare imediat după naştere sunt cele mai frecvente şi constau în detresă respiratorie gravă, cu tahipnee, cianoză, depresiunea sternului, apărute imediat după naştere. Examenul clinic obiectiv va releva un abdomen excavat şi un balans al mediastinului. Murmurul vezicular este absent de partea afectată. Diagnosticul în această situaţie se pune pe imaginile radiografice care arată prezenţa anselor în torace şi cantitatea mică de aer din abdomen, pe absenţa marginii diafragmului, pe balansul mediastinului de partea sănătoasă, pe deplasarea spre dreapta a cordului şi chiar cu ajutorul examenului baritat ce va opacifia stomacul şi ansele în torace.
Formele cu manifestare tardivă se întâlnesc în aproximativ 10 – 20% din cazurile cu hernie diafragmatică congenitală. Simptomele sunt nespecifice şi se referă la: infecţii pulmonare trenante, vărsături, dureri abdominale, diaree, falimentul creşterii. Diagnosticul se pune în urma unui examn radiologic ce va evidenţia la radiografia toracică de faţă şi profil aspectul tipic al “bulelor de aer” care sunt ansele subţiri în torace. Se poate apela şi la diagnosticul prin tranzit baritat.
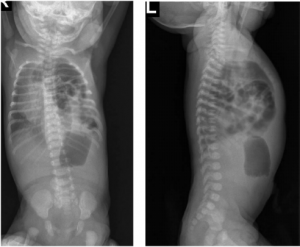
Aspectul radiologic al unei hernii diafragmatice congenitale stângi
În tentativa de a stabili care din copiii cu hernia diafragmatică congenitală au hipoplazie pulmonară incompatibilă cu viaţa şi care copii au o hipertensiune pulmonară potenţial reversibilă, au fost propuse criterii variate, clinice şi de laborator pentru a orienta prognosticul unui astfel de pacient. Aceste criterii cuprind:
Inițial, hernia diafragmatică congenitală a fost considerată o URGENȚĂ CHIRURGICALĂ NEONATALĂ, dar s-a observat că stabilizarea preoperatorie pentru o perioadă de 4 – 16 ore ajută la corectarea hipoxiei şi hipoperfuziei şi se asociază cu o ameliorare certă a supravieţuirii, chiar eliminându-se până la dispariţie hipertensiunea pulmonară reactivă.
Copiii cu detresă respiratorie necesită suport ventilatoriu prin intubaţie endotraheală. Aceşti pacienţi vor trebui curarizaţi şi sedaţi pentru a preveni deglutiţia şi absenţa distensiei toracelui ventilat şi pentru a preveni stimulii stresanţi ce ar putea cauza vasoconstricţie pulmonară. Deoarece fluxul cardiac ar putea fi scăzut datorită hipertensiunii pulmonare, aceşti copii necesită monitorizare a gazelor sanguine preductal şi a presiunii venoase centrale. Ventilaţia adecvată este esenţială, dar plamânul hipoplazic solicită o presiune mare pentru a-l destinde şi aceasta ar putea fi cauza de pneumotorax sau barotraumă.
Mai apoi s-au aplicat două noi strategii de tratament la cazurile cu manifestare neonatală: ECMO (Extracorporeal Membrane Oxygenation) şi intervenţia chirurgicală temporizată în funcţie de răspunsul la resuscitare. Bolnavii care nu răspund la celelalte manevre obişnuite de tratament pot fi plasaţi în ECMO, ce este un dispozitiv cord-pulmon care permite oxigenarea sângelui într-o perioadă de timp până plămânul afectat se maturează. ECMO a fost folosită ca metodă de îngrijire a bolnavilor cu hernie diafragmatică congenitală complicată cu hipertensiune pulmonară, în diverse centre din lume cu rezultate încurajatoare.
S-a raportat că stabilizarea preoperatorie a pacienţilor cu hernie diafragmatică congenitală îmbunătăţeşte semnificativ complianţa pulmonară în comparaţie cu a bolnavilor supuşi intervenţiei chirurgicale de urgenţă. De aceea se preferă o strategie de temporizare a intervenţiei chirurgicale până la îmbunătăţirea preoperatorie a parametrilor pulmonari printr-o strategie ce cuprinde: ventilaţia mecanică, terapie farmacologică şi ECMO. Hipoplazia pulmonară este prezentă încă din viaţa fetală şi nu poate fi influenţată semnificativ prin chirurgia de urgenţă. De altfel, un tratament corect preoperator creşte şansele reuşitei intervenţiei chirurgicale. Această strategie evită intervenţiile efectuate la pacienţi cu şanse mici de supravieţuire postoperatorie. Administrarea surfactantului pulmonar, în ciuda ideii că ar fi benefic, nu a îmbunătăţit evoluţia copiilor cu hernie diafragmatică congenitală.
Calea de abord preferată este cea abdominală. Abordul abdominal oferă o bună expunere a anselor intestinale, o reducere facilă a viscerelor în abdomen şi recunoaşterea şi corecţia pe loc a eventualelor malformaţii asociate. În plus, capacitatea abdominală poate fi “mărită” într-o oarecare măsură pentru a încape viscerele. Calea de abord toracică este mai puţin folosită. Pacientul este plasat în decubit dorsal iar anestezia va fi obligatoriu generală.
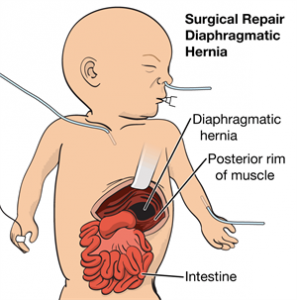 Incizia este subcostală sau transversă de partea herniei. Conţinutul herniar este redus cu grijă în abdomen prin mişcări blânde de tracţiune exercitate pe anse. De partea dreaptă, ansele subţiri şi colonul sunt reduse primele apoi este tras cu blândeţe ficatul. După reducerea herniei se încearcă vizualizarea plămânului ipsilateral retractând marginea anterioară a orificiului diafragmatic. De obicei, plămânul hipoplazic se vizualizează la apexul cavităţii toracice. În 20% din cazuri se găseşte un sac compus din pleură şi peritoneu, care trebuie excizat.
Incizia este subcostală sau transversă de partea herniei. Conţinutul herniar este redus cu grijă în abdomen prin mişcări blânde de tracţiune exercitate pe anse. De partea dreaptă, ansele subţiri şi colonul sunt reduse primele apoi este tras cu blândeţe ficatul. După reducerea herniei se încearcă vizualizarea plămânului ipsilateral retractând marginea anterioară a orificiului diafragmatic. De obicei, plămânul hipoplazic se vizualizează la apexul cavităţii toracice. În 20% din cazuri se găseşte un sac compus din pleură şi peritoneu, care trebuie excizat.
Cu ocazia laparotomiei pentru corecţia herniei diafragmatice congenitale nu este necesară corecţia malrotaţiei, pentru că bridele Ladd nu există. Dacă la închiderea peretelui abdominal apare tensiune se poate închide doar tegumentul deasupra şi să se intervină după alte 10 zile sau să se folosească o plasă de silicon. Există şi posibilitatea tratamentului chirurgical prin tehnici minim invazive – laparoscopie sau toracoscopie.
Copiii vor fi în continuare supravegheaţi în serviciile ATI (Anestezie și Terapie Intensivă) urmărindu-se parametrii care să realizeze o ventilaţie eficientă. Unii copii îşi îmbunătăţesc oxigenarea în perioada imediat postoperatorie, aşa numita “honeymoon period”, deteriorându-se după 6 – 24 de ore. Acest fapt se datoreşte hipertensiunii pulmonare şi persistenţei circulaţiei fetale, cu creşterea rezistenţei în artera pulmonară, creşterea presiunii în artera pulmonară şi şunt dreapta – stânga ce determină hipoxie. În aceste cazuri se încearcă măsuri convenţionale de corecţie şi dacă nu se obţin rezultate se recurge la ECMO.
Complicaţia postoperatorie cea mai serioasă este pneumotoraxul.
Rata mortalităţii copiilor care se nasc vii şi au simptomatologie în primele 6 ore de viaţă rămâne aproximativ 50%. Copiii care manifestă simptome după 24 de ore de la naştere au aproape 100% şanse de supravieţuire. Unii copii cu hipoplazie pulmonară severă nu pot fi ajutaţi nici cu tratamentul curent, nici cu ECMO şi atunci rămâne doar perspectiva unui transplant pulmonar.

Accident ischemic tranzitor , Accident vascular cerebral (AVC) , Cefaleea - durerea de cap Epilepsia

Hipertensiunea arteriala (HTA) , Gastroenterita , Pielonefrita acută Lupusul eritematos sistemic - LES
© Copyright 2025 NewsMed - Toate drepturile rezervate.