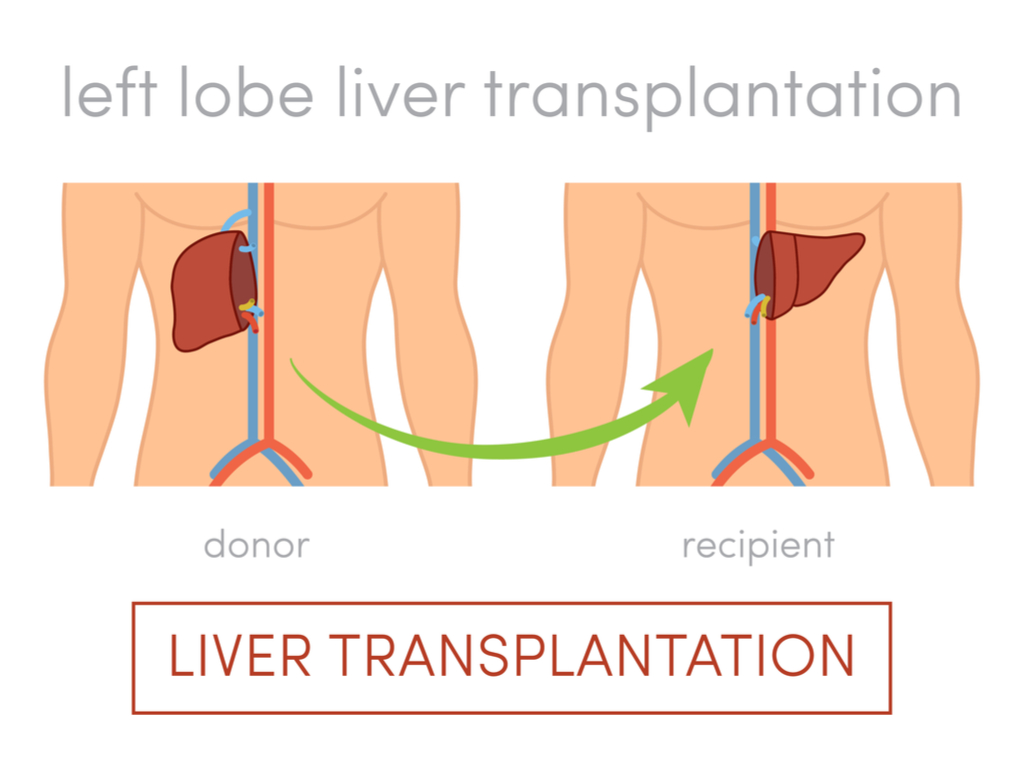
Transplantul hepatic este utilizat ca metodă finală de tratament pentru afecțiunile hepatice acute sau cronice care determină disfuncție hepatică ireversibilă. Principala metodă de transplant hepatic o reprezintă OLT -ortotopic liver transplantation, acesta constă în prelevarea ficatului de la donator cadavru și transplantarea lui la primitor. În ultimă perioadă, din cauza lipsei de donatori, a crescut numărul de transplanturi de la donatorii vii -living related transplantation. Primul transplant hepatic uman a fost efectuat în anul 1963 în America,în timp ce în România prima intervenție reușită a fost efecuata de prof. Irinel Popescu în anul 2010.
Indicațiile transplantului hepatic
După Registrul American de transplant hepatic: 1.Ciroza hepatică postvirusală B, B+D, C 2.Ciroza hepatică alcoolică sevrată 3.Ciroza hepatică criptogenetică 4.Ciroza biliară primitivă 5.Insuficienta hepatică acuta 6.Ciroza hepatică autoimună 7.Ciroza hepatică mixtă alcoolică si postvirusală 8.Colangita sclerozantă
Contraindicațiile transplantului hepatic
1.SIDA 2.Cancer extrahepatic 3.Colangiocarcinom 4.Sepsis sever 5.Consum activ de alcool sau droguri 6.Boală de cord sau plămâni severă 7.Ciroza hepatică compensată cu scor Child < 7 8.Anomalii anatomice ce fac imposibil transplantul.
Alegerea momentului de transplant hepatic
Transplantul hepatic trebuie realizat la pacienții cu boală hepatică ireversibilă înainte că deteriorarea pacientului să reducă șansa de succes terapeutic și să crească costul transplantului.Pacienții care necesită transplant hepatic sunt puși pe o listă de așteptare. Identificarea celor cu o evoluție postoperatorie favorabilă este foarte importantă datorită creșterii constante a numărului de persoane care necesită transplant hepatic.
În anul 1997 Societatea Americană de Transplant și Asociația Americană pentru Studiul Ficatului a stabilit următoarele criterii minime pentru includerea pe lista de așteptare pentru transplantul hepatic:
1.Scorul Child-Pugh > 7 puncte; 2. Complicațiile hipertensiunii portale: hemoragie digestivă superioară, peritonita bacteriană spontană, encefalopatie hepatică , indiferent de scorul Child-Pugh; 3. Probabilitatea de supraviețuire estimată la 1 an < 10%.
Compatibilitatea
Pentru realizarea unui transplant hepatic este necesară compatibilitatea în sistemul ABO dar și comptibilitatea din punct de vedere a dimensiunilor ficatului donat și a dimensiunii receptorului. În cazul taliei mici a receptoruui se recurge la transplantul hepatic cu ajustarea chirurgicală a ficatului.
Tehnica transplantului hepatic
Sunt menționate 2 tehnici principale în cadrul transplantului hepatic. Prima este reprezentată de transplatul de la donator decedat, aflat în moarte cerebrală, metoda principal este reprezentată de accidentul soldat cu hemoragie cerebrală dar care nu produce daune la nivelul viscerelor. În special, dezechilibrele ionice și steatoza hepatică sunt factori de prognostic nefavorabil ce prezic funcționarea deficitară a grefei. Scopul principal este prelevarea cat mai rapidă a ficatului cu condiția esențială de a menține oxigenarea normal a acestuia pe durata transportului.
Se poate preleva întreagul organ sau se poate practica tehnica de splitting, prin care ficatul este secționat în două pntru a putea ajuta două persoane diferite.În general, segmentele mai mici sunt destinate copiilor iar cele mai mari sunt transplantate adulților.
A doua tehnică principal pornește de la donatorul viu, reprezentat,în general,de o persoan înrudită cu bolnavul. Acordul donatorului reprezintă piesa central a acestui tip de transplant. Donatorul va fi mai întâi supus unei baterii de teste menite să evalueze compatibilitatea cu receptorul, funcționarea bună a ficatului și lipsa altor boli grave: teste de sânge uzuale, markeri virali, alfafetoproteina, antigenul carcinoembrionar, ecografie abdominală, radiografie pulmonară, CT abdominală pentru evaluarea normalității ficatului dar și pentru volumetrie- măsurarea volumului glandei, astfel încât să se traseze preoperator ce segmente hepatice se vor prelevă, pentru a se asigură funcționarea la parametrii normali a ambelor părți de ficat. Astfel o nepotrivire generală a dimensiunilor donatorului comparativ cu ale primitorului poate să scadă șansele transplantului.
Medicația post transplant hepatic
Este împărțită în două faze principale. Primă este reprezentată de inducție (inițierea tratamentului) și cea de-a doua de menținere (administrarea pe termen lung).
Medicamentele folosite sunt:Ciclosporina, Tacrolimus, Prednisonul, Azatiprina, CellCept, Sirolimus. Deoarece sunt imunosupresoare au o serie de reacții adverse, de aceea este necesar să fie monitorizate atent, însă beneficiul adus de ele depășește considerabil inconvenientele create.
Complicațiile transplantului hepatic
Complicațiile se împart în imediate și tardive. Dintre cele imediate putem amintii: infecții cu bacterii ,viruși sau ciuperci,complicații cardiovasculare,neurologice,renale,sangvine sau non-funcția primară a grefei sau chiar rejetul acut dar și recurentă precoce a infecției cu virus C. Cele tardive sunt reprezentate de: recurentă bolii de baza,hipertensiunea arterială, sau diabetul zaharat.
Concluzii
Datorită numărului mare de persoane care necesită transplant hepatic trebuie luat în discuție necesarul crescut de organe si faptul că post-mortem un număr mic de apartinatori decid că organele decedatului să fie transplantate. Mai mult de atât poate fi adusă în discuție necesitatea metodelor preventive fie că vorbim de vaccinul contra hepatitei B sau de metodele de prevenție a transmiterii virusului de la persoanele infectate pe cale sexuală sau prin alte metode.