Căutare
Căutare
Toate procedurile
Analiza detaliată
Analiza detaliată
 Hipotiroidia este rezultatul secreţiei insuficiente de hormoni tiroidieni. Aceasta este una dintre cele mai frecvente afecţiuni tiroidiene şi predomină la sexul feminin. Lipsa hormonilor tiroidieni poate fi parţială sau totală şi, de aici, şi tabloul clinic va varia în funcţie de gradul de deficit tiroidian, în hormonii specifici – T3 şi T4. Hipotiroidia severă mai poartă numele şi de mixedem, cu referire la acumularea de mucopolizaharide hidrofile în derm, ce duce la aspectul specific al feţei şi tegumentelor.
Hipotiroidia este rezultatul secreţiei insuficiente de hormoni tiroidieni. Aceasta este una dintre cele mai frecvente afecţiuni tiroidiene şi predomină la sexul feminin. Lipsa hormonilor tiroidieni poate fi parţială sau totală şi, de aici, şi tabloul clinic va varia în funcţie de gradul de deficit tiroidian, în hormonii specifici – T3 şi T4. Hipotiroidia severă mai poartă numele şi de mixedem, cu referire la acumularea de mucopolizaharide hidrofile în derm, ce duce la aspectul specific al feţei şi tegumentelor.
Aproximativ 3% dintre femeile însărcinate au hipotiroidism: 0,3 – 0,5% hipotirodism clinic manifest şi 2 – 2,5% hipotiroidism subclinic. Datorită iodării universale a sării, incidenţa hipotiroidismului prin carenţa iodată a scăzut foarte mult.
În mod normal, tiroida suferă în sarcină modificări morfologie şi funcţionale reversibile. Nivelul TSH-ului scade uşor la începutul sarcinii datorită stimulării tiroidiene de către β-HCG-ul produs de celulele trofoblastice, hormone ce mimează la nivelul receptorilor tiroidieni efectele TSH-ului. În partea a doua a sarcinii, estrogenii placentari determină creşterea sintezei proteice hepatice, inclusiv a proteinelor de legare pentru hormonii tiroidieni. De aceea, T4 şi T3 total au concentraţie crescută pe seama expansiunii fracţiei legate. Tiroida integră funcţional este capabilă să îşi crească compensator producţia, iar fracţiile libere – fT4 şi fT3 şi TSH – rămân normale. La pacienta gravidă se măsoară întotdeauna nivelul fracţiilor libere, nu concentraţia totală de hormoni tiroidieni, care apare fals crescută.
Creşterea volumului tiroidian în sarcină se datorează hiperproducţiei hormonale compensa torii, dar este nesemnificativă – cca 10-15%. În zonele cu deficit de iod poate fi însă importantă şi are ca substrat efortul funcţional al tiroidei de a asigura necesarul crescut de hormone tiroidieni din sarcină. Necesarul de iod în sarcină este crescut, datorită pasajului transplacentar al iodului şi creşterii clearance-ului sau renal. Dacă la adult necesarul de iod este 150 µg pe zi, la femeia gravidă şi în perioada de lactaţie ajunge la 200 – 250 µg pe zi.
Sarcina poate fi considerată ca un test de stres pentru tiroida maternă, în cazurile cu rezerve funcţionale limitate putându-se instala hipotiroidia. În primul trimestru de sarcină, copilul nu are tiroida proprie, fiind complet dependent de sursa maternă. Ulterior, tiroida fetală intră în funcţie, dar are nevoie să primească din circulaţia maternă cantităţi adecvate de iod pentru sinteza hormonală proprie.
În condiţiile unui aport iodat suficient, cea mai frecventă cauză de hipotiroidie în sarcină este tiroidita cronică autoimună. Tiroidita Hashimoto este caracterizată prin prezenţa în sânge a anticorpilor anti-tiroidieni (anti-tiroidperoxidaza, anti-tireoglobulina) ce determină un proces de distrucţie mediat autoimun a ţesutului tiroidian. Funcţia tiroidiană se menţine mult timp normală. Când o cantitate suficient de mare de ţesut tiroidian a fost distrusă, producţia hormonală devine insuficientă şi se instalează hipotiroidia. În tiroidita cronică, hipotiroidia poate fi diagnosticată cu ocazia sarcinii, sau apare la o pacientă cunoscută, dar insuficient substituită.
Carenţa iodată (aport iodat sub 50 μg pe zi) constituie o cauză frecventă de hipotiroidie și gușă. Principala sursă de iod este cea alimentară (algele marine, pești – codul, fructele de mare, lactatele – iaurtul, pâinea). Unele medicamente, cum ar fi substanţele de contrast iodate și Amiodarona, conţin iod în cantitate mare. Iodul este concentrat în tiroidă și utilizat în sinteza hor monilor tiroidieni: T4 conţinând patru atomi de iod, iar T3 doar trei. Dacă iodul este în cantitate insuficientă, sinteza hormonală suferă modificări adaptative cu creșterea sintezei de T3 și menţinerea temporară a eutiroidiei. Când mecanismele adaptative sunt depășite se instalează hipotiroidie.
Alte cauze mai puţin frecvente de hipotiroidie în sarcină pot fi: administrarea excesivă de antitiroidiene de sinteză sau hipotiroidia post – tiroidectomie sau post – radioiodoterapie insuficient substituite.
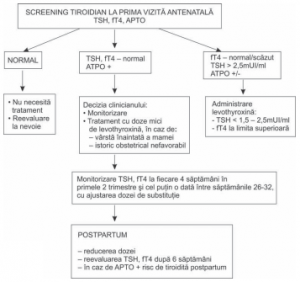
Diagnosticul clinic al hipotiroidiei la femeia gravidă poate fi dificil, deoarece unele simptome şi semne coincid cu manifestări ale sarcinii: creştere ponderală, oboseală, constipaţie, crampe musculare. De aceea screeningul serologic al funcţiei tiroidiene este obligatoriu înainte de concepţie sau cât mai rapid în timpul sarcinii.
Hipotiroidismul sever, netratat sau tratat inadecvat poate duce la anemie, miopatie, hipertensiune arterială, insuficienţă cardiacă, preeclampsie, diabet gestaţional. La aceste femei este mai mare
riscul de avort sau naştere prematură, anomalii placentare, făt cu prezentaţie pelviană, hemoragii postpartum. Majoritatea femeilor cu hipotiroidism moderat nu au însă manifestări specifice, iar sarcina evoluează fără complicaţii.
Copiii mamelor cu hipotiroidism sever netratat sau insuficient tratat pot fi la naştere macrosomia (greutate mare la naștere, peste 4 – 4,5 kg) sau, dimpotrivă, cu greutate mică pentru vârsta gestaţională. Pot apărea o serie de complicaţii care să necesite îngrijirea nou – născutului într-o unitate de terapie intensive: suferinţa fetală, detresă respiratorie acută, sepsis, anemie.
Hormonii tiroidieni sunt esenţiali pentru dezvoltarea intrauterină a sistemului nervos central. Copiii cu hipotiroidism congenital (cu hipofuncţia propriei tiroide – şi independent de starea tiroidei materne) prezintă la naştere un sindrom caracterizat prin deficite neurologice şi anomalii de dezvoltare severe cunoscut sub numele de cretinism. Din fericire, aceste modificări sunt reversibile în cea mai mare parte dacă tratamentul de substituţie este iniţiat imediat după naştere. De aceea screeningul pentru hipotiroidism congenital este obligatoriu la toţi nou – născuţii.
Există şi situaţia în care mamele hipotiroidiene netratate sau insuficient tratate au copii cu tiroidă indemna. Hipotiroidismul matern, chiar şi în condiţiile unei tiroide fetale normale poate afecta dezvoltarea creierului fetal, întrucât hormonii tiroidieni controlează genele implicate în migrarea şi diferenţierea neuronală (cortex, hipocamp, cerebel). A fost dovedit asocierea va lorilor crescute ale TSH-ului în trimestrul II de sarcină cu scăderea cu patru puncte a coeficientului de inteligenţă al copilului, precum şi cu grade variabile de deficit de atenţie, vorbire şi performanţe vizuale şi motorii evidente la vârsta de 7 – 9 ani.
Atunci când hipotiroidismul matern se datorează deficitului de iod care afectează şi tiroida fetală, tulburările de dezvoltare a siste mului nervos central pot fi importante, proporţionale cu gradul deficitului de iod. Ca urmare, screeningul gravidelor trebuie efectuat cât mai rapid după concepţie.
Testarea statusului tiroidian se impune preconcepţional la categoriile cu risc: paciente cu guşă, cu anticorpi anti-tiroidieni pozitivi, provenite din zone endemice pentru deficitul de iod, cele care sunt în tratament pentru hipertiroidie cu anti – tiroidiene de sinteză, sunt tiroidectomizate sau au primit iod radioactiv, dar şi pacientele cu istoric familial de boli tiroidiene.
Levotiroxina este tratamentul de elecţie al hipotiroidismului, atât la femeia gravidă, cât și la celelalte categorii de pacienţi (femei în afara sarcinii, bărbaţi, copii, vârstnici etc). Ţinta terapeutică în substituţia tiroidiană din sarcină este menţinerea valorilor TSH sub 2,5 mUI / ml. Dacă tratamentul se începe în timpul sarcinii este bine să se înceapă cu doză cât mai apropiată de doza estimată finală, pentru a scurta la maxim timpul de expunere la deficit de hormoni tiroidieni.
La pacientele anterior cunoscute cu hipotiroidie, datorită creșterii nivelului de proteine transportoare în timpul sarcinii, necesarul de levotiroxina crește. Pentru a reduce riscul de hiptiroidism pe perioada sarcinii, aceste femei trebuie să aibă înainte de concepţie un TSH optim < 2,5 mUI / ml. Întrucât și în aceste cazuri valorile TSH pot crește inadecvat în primul trimestru la aproximativ 27% dintre femei, unii recomandă ca valoarea TSH-ului înainte de concepţie să fie sub 1,5 mUI / ml. Alţii recomandă creșterea cu 25 – 30% a dozelor de substituţie în momentul confirmării sarcinii.
Fracția liberă a T4 poate fi folosit și el ca ţintă terapeutică: concentraţia lui plasmatică trebuie să se situeze în treimea superioară a intervalului normal. Metoda optimă, dar inaccesibilă în toate laboratoarele clinice de dozare fT4, este dializa de echilibru (măsurarea concentraţiei lui în dializatul sau ultrafiltratul probelor de sânge implicând cromatografia în mediu lichid sau spectrometria de masă). În situaţia în care fT4 este măsurat prin altă metodă, trebuie ţinut cont de posibilele erori, TSH rămânând cel mai fidel indicator al statusului tiroidian.
Deoarece doar 60 – 80% din levotiroxina ingerată se absoarbe intestinal, alimentele și supli mentele alimentare reducând și mai mult procentul, este esenţială instruirea pacientelor în sensul administrării corecte a medicaţiei. Este necesară respectarea unei perioade de 30 – 60 de minute între administrarea dozei de substituţie și ingestia de alimente sau cofeină. De asemenea, suplimentele prenatale cu calciu, fier şi vitamine se iau după un interval de 4 – 6 ore.
La pacientele la care hipotiroidismul persistă în condiţiile administrării unor doze mari de levotiroxină este necesară evaluarea complianţei la tratament și a coexistenţei unor boli gastroenterologice ce dau malabsorbţie (boala celiacă, gastrită atrofică etc.)
După naștere pacientele trebuie să revină la doza de substituţie anterioară sarcinii, prima evaluare a nivelului TSH fiind necesară după șase săptămâni. Rebound-ul anticorpilor antitiroi dieni poate determina tiroidita postpartum cu fenomene clinice de tireotoxicoză datorate eli berării prin distrucţie în scurt timp a unei cantităţi mari de hormoni tiroidieni din depozite. Consecinţa va fi agravarea hipotiroidiei şi necesitatea creşterii dozei de substituţie.
Pacientele cu hipotiroidism subclinic în sarcină pot avea un status tiroidian normal postpartum fără să mai necesite tratament cu levotiroxina, dar ele trebuie urmărite având risc de hipotiroidie într-o eventuală sarcină ulterioară sau mai târziu în viaţă.
O treime din populaţia mondială se confruntă cu o carenţă în iod. Necesităţile în iod sunt de 200 – 250 µg / zi în timpul sarcinii. Hipotiroidia neonatală legată de carenţa maternă în iod e de ori ori mai crescută în Europa decât în SUA. Această hipotiroidie regresează în câteva săptămâni, dar ar putea necesita un tratament. Acest tip de hipotiroidie a diminuat în ţările unde se adaugă un supliment sistematic de iod în cursul sarcinii.
Consecinţa unei carenţe severe în iod o constituie apariția cretinismului endemic: deficit mental, surditate, diplegie spastică, când aportul de Iod este de sub 20 µg / zi. Severitatea este variabilă, leziunile cerebrale induse de un deficit grav de iod în perioada neonatală sunt ireversibile, iar boala poate fi prevenită. Prin tratament cu iod in timpul sarcinii, IQ şi dezvoltarea psihomotorie globală a copiilor trataţi precoce in utero se ameliorează. În zonele cu carenţă severă, în iod suplimentarea e obligatorie. În zonele cu carenţă moderată, suplimentarea poate fi ţintită sau sistematică.
Substituţia carenţei în iod trebuie să se realizeze ideal preconcepţional (cu trei luni înainte de o sarcină) şi în cel mai rău caz înainte de 20 săptămâni. Doza este de 100 – 150 µg / zi. Cel mai adesea Iodul se administrează în sare iodată, dar în general în timpul sarcinii se recomandă o restricţie în sare. « Un supliment de 150 µg/zi de iod în sarcină şi în postpartum la pacienta cu anticorpi antiperoxidază pozitivi şi care locuieşte în zone cu deficit moderat în iod nu agravează şi nu induce o disfuncţie tiroidiană în postpartum ». Dar există un risc real deşi mic de a induce o tireotoxicoză la câţiva indivizi, totul depinzând de doză.
În concluzie, se recomandă:
| → Hipotiroidia este rezultatul secreţiei insuficiente de hormoni tiroidieni.
→ Hipotiroidismul matern este o tulburare cu un mare potenţial de a afecta negativ atât mama, cât și fătul. → Sarcina poate fi considerată ca un test de stres pentru tiroida maternă. → În condiţiile unui aport iodat suficient, cea mai frecventă cauză de hipotiroidie în sarcină este tiroidita cronică autoimună. → Carenţa iodată constituie o cauză frecventă de hipotiroidie și gușă, iar principala sursă de iod este cea alimentară. → Diagnosticul clinic al hipotiroidiei la femeia gravidă poate fi dificil, deoarece unele simptome şi semne coincid cu manifestări ale sarcinii. → La pacienta gravidă se măsoară întotdeauna nivelul fracţiilor libere, nu concentraţia totală de hormoni tiroidieni. → Levotiroxina este tratamentul de elecţie al hipotiroidismului, atât la femeia gravidă, cât și la celelalte categorii de pacienţi (femei în afara sarcinii, bărbaţi, copii, vârstnici etc). → Ţinta terapeutică în substituţia tiroidiană din sarcină este menţinerea valorilor TSH sub 2,5 mUI / ml. → Atunci când diagnosticul este pus la timp, tratamentul este facil, lipsit de reacţii adverse, iar rezultatele sunt foarte bune. |

Dislipidemia , Nefropatia diabetica , Sindromul insulinic autoimun cu hipoglicemie Neuropatia diabetica
© Copyright 2024 NewsMed - Toate drepturile rezervate.